4 причины по которым болит поясница и отдает в ноги
Содержание статьи
4 причины по которым болит поясница и отдает в ноги
Несколько лет назад мне прооперировали межпозвоночную грыжу. Операция прошла успешно, соблюдала режим в период восстановления. Прохожу периодические осмотры, рентген. Все хорошо. В это лето стала болеть поясница, особенно после работы на даче. Думала, что это физические боли. Теперь к боли в спине отдает в ноги. Что мне теперь делать, неужели сместился еще позвонок? Если болит поясница, отдает в ноги и при этом мази не особо помогают, то, как себе помочь? Маргарита, 53 года
К сожалению, сложно связать повторное образование грыжи и иррадиирующие в нижние конечности боли, не зная общей картины заболевания. Также, непонятно, когда именно Вас начинают беспокоить боли. Если болезненные ощущения появляются после физического труда и успокаиваются после полноценного отдыха, то это боли физиологические. Чтобы их избежать, достаточно равномерно распределять нагрузку на позвоночник и мышечную мускулатуру. Если же боль возникает не зависимо от физического напряжения, усиливается при этом, не проходит после полноценного отдыха и местных препаратов, то можно предположить развитие патологии пояснично-крестцового отдела позвоночника различного генеза.
Боли в спине очень часто иррадиируют в нижние конечности из-за особенностей расположения нервных корешков в позвоночном столбе, седалищном нерве. Официальная медицина называет такое явление люмбоишиалгией, когда боль локализуется сначала в пояснице, после чего немного стихает и отмечается в нижних конечностях (одной или обеих ног сразу). При сакроишиалгии (защемление поясничного нерва) приступ боли возникает спонтанно, отдает в ногу со стороны особенной интенсивности болевого синдрома. Патология связана за нахождение в этой области множественных нервных сплетений, которые отвечают за иннервацию нижних конечностей.
Причинами боли в пояснице, отдающими в ногу (левую или правую), могут являться межпозвонковые грыжи, патологии почек и мочевыводящих путей, гинекологические заболевания у женщин, протрузии, остеохондроз, изменения тканей по ревматоидному типу и многие другие. Основными причинами являются следующие факторы:
Люмбоишиалгия. Механизм развития основан на сдавлении и воспалении нервных корешков седалищного нерва в области выхода из позвоночника. Передавливание корешков приводит к распространению боли по всей длине нерва, поэтому боль отдает в верхнюю часть бедренного сустава, в область колена. Реже патологическая иннервация достигает голеностопного сустава. При ишиалгии выделяют мышечно-тонические боли (результат протрузии, межпозвоночной грыжи, остеохондроз поясничный) и вегетативно-сосудистые изменения (длительное пережимание нервных корешков) с процессами нейродистрофии нервной ткани.
Ишиалгия. Отличие от люмбоишиалгии заключается в локализации патологического очага воспаления. Здесь нервные окончания поражаются, преимущественно, в крестцовой зоне. Пациенты испытывают тянущие боли в ягодичной области, на задней поверхности бедер. Боль отдает в правую ногу.
Радикулопатии, радикулит. Заболевание характеризуется воспалением спинномозговых корешков пояснично-крестцового отдела позвоночника. Патологический синдром нередко становится следствием предыдущих двух состояний. Защемление нерва провоцирует сильнейшие боли в пояснице с иррадиацией в обе конечности, при этом сильно отдает в бедренную часть ноги. В области сдавления нарушается кровообращение, появляется отечность, покраснение кожи. Боли усиливаются при попытках сменить положение тела.
Соматические заболевания. Урогинекологические заболевания воспалительной природы могут отдавать в поясницу и нижние конечности (бедро, ягодицы). Приступообразные боли проявляются достаточной интенсивностью, потом стихают. Причиной иррадиирующих болей в ноги могут стать аномалии развития мочеполовой системы, почек, инфекционными заболеваниями органов малого таза.
Другими причинами могут вступать различные ортопедические нарушения тазобедренного сустава (дисплазии, переломы, вывихи, травмы), «лампасные боли» при сдавлении бедренного нервного корешка. Межпозвоночная грыжа поясничного отдела — частая причина сильных болей с отдачей в ноги. Клиницисты не исключают поясничный спондилез, стенозирование позвоночного канала (вторичный процесс на фоне других патологий позвоночника), фибромиалгия мышечной мускулатуры. Боли могут возникать при метастазирующем раке внутренних органов и систем. Опухоли толстой кишки, застарелый геморрой, аневризма аорты, колиты и дивертикулиты могут способствовать сильным болям в области крестца и поясницы с дальнейшей отдачей в нижние конечности.
В отдельную группу причин относят нейропсихогенные факторы, когда пусковым механизмов боли в пояснице является душевное неблагополучие, эмоциональная нестабильность. Боль в таких случаях носит локальный характер, не усиливается при физической нагрузке, корригируется восстановлением психоэмоционального фона.
Иррадиирующие боли обычно не спускаются ниже коленного сустава. При болезненности всей ноги и снижении ее чувствительности имеет место длительное сдавление нервных корешков с тенденцией к генерализации патологического процесса. Осложнениями такого состояния могут стать парезы, вплоть до паралича.
Чем лечить
Тактика лечения выстраивается, исходя из основной причины патологических болей. Медикаментозное лечение подразумевает назначение препаратов следующих групп:
кортикостероиды;
хондопротекторы;
новокаиновые блокады при интенсивных болях;
нестероидные противовоспалительные средства;
обезболивающие анальгетики.
Одновременно назначаются массажи, лечебная гимнастика, физиотерапевтические процедуры. В редких случаях, при невозможности или неэффективности медикаментозной коррекции проводят операцию.
Пациенты могут помочь себе самостоятельно, чтобы обеспечить облегчение симптомов и профилактику приступов. Для этого необходимо сделать следующие манипуляции:
обеспечить положение на спине на ровной поверхности;
регулярно носить бандаж или компрессионный трикотаж;
нанесение разогревающих и болеутоляющих мазей.
При сильных болях и ограничении подвижности следует обратиться за помощью к специалистам. Нельзя заниматься самолечением, так как на фоне неадекватной терапии заболевание прогрессирует.
Источник
Боли в пояснице и ноге: причины, диагностика, лечение
 Боль в пояснице, иррадиирующая в ноги, доставляет немало проблем.
Боль в пояснице, иррадиирующая в ноги, доставляет немало проблем.
Болевой синдром такого вида может свидетельствовать о многих заболеваниях.
Самостоятельно определить причину таких патологий невозможно.
Нередко для диагностирования привлекают врачей разных профилей: ортопеда, терапевта, невролога и даже гастроэнтеролога.
Визит к специалисту откладывать не стоит, так как боль сама не пройдёт.
Причины и характер болей
Проблемы со спиной в области поясницы нельзя определить однозначно. Они могут возникнуть из-за воспалений и патологий нижней части позвоночника. Болевые ощущения также различаются: боль ноющая, тянущая, простреливающая. Только тщательное обследование может установить причину боли.
Все причины, вызывающие болезненные реакции в поясничном отделе с отдачей в ноги, можно условно разделить на типы:
- Вегетососудистый. Вместе с болью в пояснице ощущается онемение или жжение в нижних конечностях. При внезапной смене позы тела, сразу возникают болевые ощущения. На болезненном участке кожа бледнеет и холодеет.
- Мышечно-тонический. Для этого типа характерно нарушением осанки, спазмы и ограничение подвижности конечностей. К этому виду относится остеохондроз, протрузии и грыжи межпозвоночных дисков. Боли постоянные и тянущие, что вызывает неосознанное ограничение двигательной активности.
- Нейродистрофический. Боль с ощущением жжения усиливается в вечернее время. К этому типу относится запущенная стадия патологии. Уже наблюдаются изменения в сосудах, защемляются нервные окончания в пояснице. Это становится причиной опухолей и воспалений в позвоночнике.

Вертеброгенные причины
Распространение боли из поясницы в ноги (неважно в какую) провоцируются определёнными заболеваниями:
- Ишиалгия. Отличительной чертой патологии является место локализации воспалительного процесса ‒ крестец. Боль постепенно переходит в поясницу, а затем в ягодицу и дальше в бедро. Болевой синдром обостряется при поднятии тжести.
- Люмбоишиалгия. Болезнь развивается из-за воспаления седалищного нерва уже на выходе из позвоночного столба. Боль очень острая при чрезмерной нагрузке и переохлаждении. Распространяется от поясницы до ступни, усиливается при движении.
- Радикулит. Заболевание неврологического происхождения. Развивается из-за давления на нервы спинного мозга. В месте болезненности нарушается кровоток, возникает воспаление и отёчность. Эти факторы провоцируют приступы сильной боли в нижней области позвоночника, которые отдаются в ногах.
- Сдавливание седалищного нерва. Болевой синдром, возникая в пояснице, отдаётся по всей ноге. При отсутствии лечения, седалищный нерв может атрофироваться.
- Люмбаго (прострел). Очень часто встречается в людей старшего возраста. Боль стреляющая, может отдаваться в любую ногу. Нередко становится причиной обездвиживания человека.
- Туннельный синдром. Резкая болезненность возникает с одной стороны бедра. Боль может усиливаться при движении.

Когда боль отдаёт в ноги, то вполне возможны заболевания печени и органов дыхания.
Другие причины
К причинам боли такого характера относятся:
- Плохое кровообращение в пояснице, вызванное сосудистым инфицированием.
- Новообразования сдавливают нервные окончания.
- Дегенеративные процессы, поражающие хрящи суставов.
- Инфекция герпеса.
- Поражение нервных волокон, которое снижает подвижность и чувствительность нижних конечностей.
- Эпидуральная гематома, которая является осложнением после неправильной анестезии.
- Спинномозговой абсцесс.
Иногда развивается нейроинфекционный процесс, вызванный вирусами. Часто приводит к параличу. У всех описанных заболеваний боль проявляется разной интенсивностью и местом локализации.
Сопутствующие симптомы
Боль в поясничном отделе, отдающая в правую ногу, тревожит многих. Но к врачу обращаются не все, тем более, когда она незначительная и легко устраняются обезболивающими препаратами. Поэтому большинство заболеваний тяжело лечить, так как они уже в запущенной стадии.
Чтобы это предотвратить, нужно срочно нанести визит к врачу, если появились следующие симптомы:
- Острая пронизывающая боль, возникающая в пояснице и распространяющаяся в ногу.
- Продолжительная вялотекущая боль.
- Снижение чувствительности в ноге.
- Немеют конечности.
- Прострелы в обе ноги, а также ягодицы.
- Ощущение мурашек.
- В глазах мелькают чёрные точки.
- Мигрень.
Такие признаки бывают довольно опасны, поэтому не нужно самостоятельно принимать лекарственные средства. В основном, они всего лишь снимают симптомы, без устранения причины.
Видео: «Боли в пояснице, ягодице и ноге: причины и устранение»
Устранение боли
Когда боль в поясничном отделе позвоночника распространяется в ноги, то для устранения такого синдрома нужна квалифицированная помощь медиков. Для этого разработаны комплексы мероприятий. В основном, это лечебные процедуры и специальные медикаменты. Естественно, перед лечением проводится тщательное обследование, позволяющее выявить причину патологии. Затем будет назначена симптоматическая терапия, которая остановит развитие болезни.
Выбор схемы лечения зависит от различных факторов:
-
 Степени тяжести.
Степени тяжести. - Основной патологии.
- Наличие воспалений и острых болей.
- Пол и возраст.
- Период беременности или лактации.
Терапия будет преследовать следующие цели:
- Выявление и устранение причины болезни.
- Снятие малейшего дискомфорта.
- Полное восстановление подвижности.
- Устранение боли и остановка воспалительного процесса.
Если обнаружено заболевание внутренних органов, то терапия подбирается строго индивидуально.
Первая помощь
Самолечение не приветствуется, но иногда возникают ситуации, при которых необходимо устранить острую боль, хотя бы на короткое время. Самым эффективным способом считается поза эмбриона.
Если боль отдаётся в одну ногу, то нужно лечь на противоположный бок и подтянуть к животу больную ногу. Когда болевой синдром распространяется в две ноги, то лечь нужно на спину, подтянув к животу обе ноги. На живот не переворачиваться.
Медикаменты
В лечение включается несколько групп препаратов:
Анальгетики. При острой боли не обойтись без Парацетамола, Седалгина и Найза. Эти обезболивающие препараты очень сильные, но их воздействие кратковременное.
Хондропротекторы. Эти средства восстанавливают ткань хрящей. Наиболее популярны:
- Таблетки Хондроксид.
- Капсулы Терафлекс Адванс.
- Гель или мазь Хондроксид.
- Мазь Хондроитин АКОС.
Противовоспалительные препараты. Обычно используют Диклофенак, Кетотифен. Они считаются наиболее эффективными средствами. Нестероидные лекарственные препараты отлично снимают отёки и воспаление. Боль также быстро уходит.
Кортикостероиды. В состав лекарств входят гормональные вещества. В основном. применяют Преднизон и Дипроспан.
Миорекасанты. Снимают мышечные спазмы и устраняют боль, расслабляя мышцы.
Лекарства назначает только врач, самостоятельное лечение должно быть исключено. Необходимо строго придерживаться дозировки и следовать инструкции, приложенной к препарату.
Физиотерапия
Если поясничная боль отдаёт в ноги, то часто применяется комплекс физиопроцедур. Они способствуют более быстрому устранению боли, значительно улучшают кровоток и восстанавливают метаболизм.
 Если противопоказания отсутствуют, то рекомендуют:
Если противопоказания отсутствуют, то рекомендуют:
- Электрофорез.
- Грязевые ванны.
- Иглоукалывание.
- Дарсонвализацию.
- Аппликации и лечебные компрессы.
- Мануальную терапию.
Все процедуры проводятся курсами, которые повторяются через 3 недели.
Хирургическое лечение
Если медикаменты и физиопроцедуры не помогли, прибегают к хирургическому вмешательству.
Показаниями к такому методу являются:
- Паралич.
- Парезы конечностей.
- Осложнения, влияющие на функционирование внутренних органов.
- Нестерпимые боли, которые не убираются анальгетиками.
Но сначала применяются традиционные методы, так как при операции существует риск осложнений с негативными последствиями.
Народные средства
Кроме консервативного лечения нередко применяют альтернативные методы.
Существуют эффективные рецепты народные медицины:
- Настойка из перца. В 300 г водки всыпать 100 г чёрного перца. Смесь настаивается в стеклянной ёмкости две недели. Поясница натирается настойкой 2 раза в 7 дней.
- Настойка из зверобоя. Измельчить столовую ложку растения. Добавить в кипяток и настоять 10 минут. Настойка пьётся ежедневно по одной ложке в течение месяца.
- Конский каштан. Топлёный жир смешивают с растёртым каштаном и добавляют камфорное масло. Все ингредиенты в одинаковых пропорциях. На кусочек хлеба нанести полученную мазь и приложить к пояснице.
- Мазь из смальца и хмеля. Измельчить хмелевые шишки (100 г) и перемешать со свиным салом (150 г). Через неделю мазь можно наносить на больное место поясницы.
- Солевая ванна. В тёплую воду добавляют морскую соль (200 г), лимонный сок (50 г) и несколько капель лавандового масла. Ванна принимается 20 минут.
Хотя рецепты проверены временем и достаточно эффективны, всё-таки предварительно следует проконсультироваться у врача.
Видео: «Советы специалиста по устранению болей в поясничном отделе позвоночника»
ЛФК и массаж
Болевой синдром в пояснице с отдачей в ноги можно устранить с помощью специальных упражнений. Они восстанавливают метаболизм на болезненном участке.
Грамотно составленный комплекс позволит:
- Обеспечить нормальное кровоснабжение.
- Наладить полноценное питание проблемного участка.
- Увеличить упругость мышц, которые поддерживают позвоночник.
ЛФК подбирается только лечащим врачом, так как неправильное выполнение движений могут усугубить состояние, вплоть до операции.
Но во время выполнения упражнений необходимо соблюдать определённые правила:
- Первые тренировки проводятся под наблюдением врача.
- Лечебная гимнастика категорически запрещена при обострении заболевания.
- Нельзя изменять рекомендованный комплекс.
- При возникновении боли тренировка сразу прекращается.
- Упражнения выполняются плавно и медленно.
- Между подходами всегда делается перерыв в 30 секунд.
- Полезно повисеть на турнике.

Физические упражнения желательно дополнять массажем. Применяют различные виды: классический, вакуумный, точечный, медовый, баночный.
Но при некоторых заболеваниях массаж запрещён:
- При наличии активного туберкулёза.
- При онкологии.
- Если имеются сердечные патологии.
- При заболеваниях лимфатических заболеваниях.
- При наличии варикоза.
Сочетание лечебных упражнений и массажных сеансов обязательно используется в комплексной терапии.
Заключение
Болевой синдром в поясничном отделе, переходящий в ногу, часто бывает признаком серьёзной болезни: ишиалгии, люмбоишиалгии, радикулита, туннельного синдрома. Решить эту проблему может только специалист. Если заболевание запустить, ноги могут отняться. Иногда, несмотря на адекватное лечение, подвижность не удаётся вернуть, что приводит к инвалидности. Применяют комплексное лечение в зависимости от точного диагноза.
Комментарии для сайта Cackle
Источник
Боль в пояснице отдает в ногу: причины появления, диагностика, лечение — Семейная клиника ОПОРА г. Екатеринбург
Содержание статьи
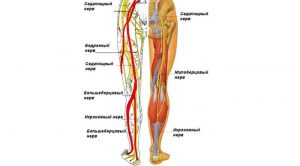
Чаще всего боль в пояснице отдает в ногу при защемлении седалищного нерва. Наряду с болевым синдромом у пациентов возникают расстройства чувствительности и подвижности. Нередко наблюдается сколиоз на уровне поясницы и «гарцующая» походка. Эталоном диагностики является МРТ. Лечебные мероприятия включают нестероидные противовоспалительные, миорелаксанты, нейропротекторы и витамины группы В. По статистике 80% населения старше 50-ти лет беспокоят боли в пояснице. Чаще всего болевой синдром обусловлен патологиями позвоночного столба. Однако в некоторых случаях появление болезненности свидетельствует о заболеваниях органов брюшной полости.

Причины
Обычно боль в пояснице возникает при сдавлении спинномозговых корешков в области позвоночного столба.
Как правило, причиной тому являются:
- Аномалии развития позвоночника (сращение, образование дополнительных позвонков или их клиновидная деформация);
- Травматические поражения (переломы, особенно сочетанные с травмой спинного мозга, вибрация);
- Искривления позвоночного столба (гиперлордоз, «горб», сколиоз);
- Обменные и гормональные расстройства (сахарный диабет, остеопороз, недостаточность гормонов щитовидной железы и пр.);
- Патологии нижних конечностей (врожденный вывих тазобедренного сустава, косолапость, плоскостопие и другие искривления стоп);
- Повышенные нагрузки на позвоночный столб вследствие ожирения, подъема тяжестей, долгого нахождения в вынужденных позах или при чрезмерной физической активности.
В указанных случаях происходит повреждение межпозвонкового диска – природного «амортизатора» движений в позвоночнике. По этой причине между соседними позвонками образуется грыжевой мешок, который может раздражать или сдавливать спинномозговые корешки, провоцируя тем самым боль в пояснице.
Реже причиной подобного болевого синдрома являются патологии внутренних органов:
- почек (мочекаменная болезнь, воспаления по типу гломеруло- или пиелонефрита);
- желудка (язвенная болезнь);
- поджелудочной железы (панкреатит);
- яичников (киста, опухоль);
- аорты (аневризма – истончение и выпячивание стенки сосуда в виде «мешка»).
Симптоматика
Начальным проявлением патологии позвоночного столба является болевой синдром в зоне поражения. Как правило, возникает внезапная и сильная боль, которую провоцируют наклоны туловища или подъем тяжестей (люмбаго). Зачастую болезненность настолько выражена, что пациент «застывает» в согнутом положении, желая снизить болевые ощущения (так называемая анталгическая поза). В некоторых случаях болевой синдром менее выражен, но имеет более продолжительное (хроническое) течение – люмбалгия.
В острейший период боли, как правило, возникает сильный мышечный спазм. Подобная реакция является защитной и призвана ограничить подвижность пораженного отдела позвоночника. Однако в большинстве случаев мышцы настолько напряжены, что вызывают дополнительное усиление болезненности. Так, наряду с болью и мышечным спазмом появляется уплощение поясничного изгиба (лордоза), из-за чего спина пациента становится «доскообразной».
Со временем боль в пояснице отдает в ногу, что свидетельствует о начальном сдавлении нервных корешков. Как правило, пациенты начинают «беречь» пораженную сторону, из-за чего в поясничном отделе развивается защитное искривление – сколиоз.
Острая жгущая боль в пояснице с распространением по заднебоковой поверхности ноги «говорит» о вовлечении в патологический процесс седалищного нерва. Обычно в указанных областях пациентов беспокоят парестезии – беспричинные «ложные» ощущения жжения, «мурашек» или онемения. С развитием патологии исчезает кожная чувствительность, из-за чего пациенты не могут ощущать боль, температуру или вибрацию на коже бедра, голени и стопы.
Сила мышц пораженной нижней конечности значительно ослабевает (парез), что может прогрессировать в полное обездвиживание (паралич). Слабость в основном наблюдается разгибателях стопы, из-за чего «больная» нога пациентов несколько согнута, а походка напоминает петушиную (с высоким подъемом конечности, ее забросом вперед и сильным хлопком носками по полу).
В запущенных стадиях боль в пояснице отдает в ногу как на стороне поражения, так и на противоположной. Причиной тому значительное нарушение кровообращения при массивном сдавлении спинномозговых артерий. Так, к указанным симптомам присоединяется перемежающаяся хромота, проявляющаяся в виде онемения или слабости ног в процессе ходьбы, из-за чего пациентам приходится постоянно останавливаться.
Критическим признаком является развитие синдрома конского хвоста, связанного с ущемлением концевого отдела спинного мозга. В таком случае возникает нестерпимая боль, одновременно в обеих конечностях отмечается парез или паралич, при этом исчезает чувствительность в промежности и на внутренних поверхностях бедер («брюки наездника»). У больных появляется недержание мочи и кала.
Одновременно с перечисленными симптомами возникает половая дисфункция – импотенция.
Диагностика
Диагностические мероприятия при болях в пояснице включают:
- Неврологический осмотр с определением характерных симптомов:
- Болевые точки Хары ниже пупка или над пораженными позвонками;
- Точки боли Вале по центру ягодичных складок, задней поверхности бедра, голени и на тыле ступни;
- «натяжение» Ласега или усиление боли при подъеме выпрямленных ног в положении лежа;
- «посадочный» симптом – невозможность поднять корпус с постели при разогнутых ногах, подъем возможен лишь при опоре руками;
- Свисающая стопа, когда больной не может идти на пятках;
- Признак Ванцетти – крылья таза пациента симметричны, однако сам позвоночник в поясничной области искривлен (сколиоз);
- Исчезновение ягодичной складки и пр.
- Инструментальные исследования посредством рентгена и компьютерной томографии (для изучения костной системы), а также магнитно-резонансной томографии (в целях визуализации хрящевых структур и мягких тканей);
- Дополнительные методы оценки нервной проводимости (электронейромиография) и уровня кровотока в сосудах (доплерография).
При подозрении на боли вследствие патологий внутренних органов проводят ультразвуковое исследование брюшной полости, а также комплекс лабораторных исследований (клинический анализ крови, амилаза, креатинин, С-реактивный белок и пр.).
Лечение
В острый период больным назначается покой в виде постельного режима или частичного ограничения физической активности (зависит от выраженности болевого синдрома). Также пациентам рекомендуется непостоянное ношение корсетов, бандажей и прогревание сухим теплом (подогретая ткань, соль или песок).
В межприступный период рекомендуется мануальная и иглорефлексотерапия, а также массаж и физиотерапевтические процедуры (электрофорез, грязелечение, УВЧ и пр.). Для сохранения подвижности позвоночного столба пациентам необходимо заниматься лечебной гимнастикой.
Медикаментозные средства
Стартовыми медикаментами являются препараты, усиливающие отток крови по венам и снижающие тем самым отечность в области ущемления нервного корешка (Диосмин, Троксерутин). Для купирования болевого синдрома назначают нестероидные противовоспалительные средства, а также анальгетики различной силы (Кеторолак, Диклофенак, Нимесулид, Целекоксиб, Анальгин, Трамадол). Выписывать препараты должен ваш врач.
Чтобы избавиться от мышечного спазма, используют миорелаксанты (Толперизон). В большинстве случаев для восстановления и нормализации кровотока пациентам показаны вазодилятаторы, расширяющие сосуды (Петоксифиллин, Винкамин, Циннаризин, Ницерголин).
При появлении неврологических расстройств больным проводят комплексную нейропротективную терапию, которая необходима для восстановления дефицита энергии в нервных клетках (Цитиколин, Церебролизин, Мексидол, Триметазидин). Поддерживающая терапия основана на препаратах витамина В (Тиамин, Биотин, Фолиевая кислота и Цианкобаламин).
Оперативные методы
Хирургическое лечение показано при полной неэффективности медикаментов. Объем оперативного вмешательства зависит от первичной патологии позвоночного столба. Так, может проводиться эндоскопическое удаление межпозвонкового диска (дискэктомия), стабилизация позвоночника с помощью титановых имплантатов и пр.
Профилактика
Профилактические меры болей в пояснице включают:
- Раннюю диагностику аномалий развития позвоночника (сращения, образования дополнительных позвонков и др.);
- Предупреждение травматических поражений (переломов, вибрационной болезни и пр.);
- Коррекцию искривлений позвоночного столба (гиперлордоза, «горба», сколиоза);
- Восстановление обменных и гормональных расстройств (сахарного диабета, остеопороза и пр.);
- Лечение патологий нижних конечностей (вывиха тазобедренного сустава, косолапости, плоскостопия и др.);
- Избегание повышенных нагрузок на позвоночный столб: снижение массы тела, а также исключение подъема тяжестей, долгого нахождения в вынужденных позах или чрезмерной физической активности.
При появлении болезненности в поясничной области необходимо параллельно проводить обследование почек, желудка, поджелудочной железы, яичников и прочих органов, которые могут давать сходную с патологией позвоночника симптоматику.
Помните, если боль в пояснице отдает в ногу, в 90% случаев это свидетельствует об ущемлении спинномозгового корешка или вовлечении в процесс седалищного нерва. Подобные изменения опасны значительным ухудшением условий жизни пациента с последующей потерей возможности самообслуживания.
Источник