Боль в ребрах
Содержание статьи
Боль в ребрах возникает при патологических процессах в костных структурах, окружающих мягких тканях, нервах, грудном отделе позвоночника. Может быть тупой, острой, слабой, интенсивной, постоянной, кратковременной, ноющей, колющей, давящей, простреливающей. Часто усиливается при глубоком дыхании, изменении положения тела. Диагностируется на основании жалоб, данных осмотра, результатов рентгенографии, КТ, др угих исследований. Для устранения болевого синдрома применяются анальгетики, физиотерапевтические методы лечения.
Причины боли в ребрах
Травматические повреждения
Ушиб ребер проявляется умеренной болью, отеком, иногда — кровоподтеками. Боль усиливается при давлении на зону поражения, глубоких вдохах. При надавливании на ребра в отдалении от пораженной области, сдавливании грудной клетки в переднезаднем направлении болезненность отсутствует, что свидетельствует о сохранении целостности ребер. Болевой синдром уменьшается и исчезает через 1-2 недели.
При переломе ребер боль острая, очень интенсивная, усиливающаяся при малейших движениях, кашле, разговоре, уменьшающаяся в положении сидя. Из-за выраженного болевого синдрома пациенты стараются меньше двигаться, разговаривают тихо, дышат поверхностно. При ощупывании области поражения определяется резкая болезненность, иногда — крепитация.
Пальпация ребра на расстоянии и сдавливание грудной клетки вызывают острую боль в месте перелома. При переломах передних и боковых отделов отмечаются нарушения дыхания, при множественных повреждениях наблюдается ухудшение общего состояния, возможен шок. Мягкое поскрипывание подкожной клетчатки, нарастающая одышка свидетельствуют о разрыве легкого.
Воспалительные заболевания
Боль в ребрах иногда возникает при миозите межреберных мышц, который является следствием переохлаждения или перенапряжения. Боли неинтенсивные, тупые, усиливающиеся при резких движениях и глубоком вдохе. При пальпации определяется незначительное усиление болезненности, нерезко выраженный отек в межреберном промежутке.
При синдроме Титце отмечается болезненность в области одного или нескольких верхних ребер рядом с грудиной. Боли обычно односторонние, возникают остро либо нарастают постепенно, усиливаются при движениях, чихании, кашле, глубоком дыхании, иногда иррадиируют в плечо или руку. Болевой синдром может сохраняться в течение многих лет, склонен к волнообразному течению с чередованием ремиссий и обострений. Пальпация зоны воспаления резко болезненна, выявляется припухлость по ходу хрящевой части ребра.
Асептический периостит ребер обычно становится следствием ушиба. Сопровождается локальной постоянной умеренной ноющей болью, усиливающейся при пальпации, незначительным отеком. Симптомы обычно проходят в течение 5-7 дней. При гнойном периостите, возникающем на фоне воспалительных очагов, инфицированных ран мягких тканей грудной клетки, боли острые, интенсивные. Появляются внезапно, быстро усиливаются, становятся дергающими, распирающими, сопровождаются повышением температуры, ознобами.
Остеомиелит ребер диагностируется редко, развивается после открытых переломов, огнестрельных ранений, операций, гнойных поражений мягких тканей. Характеризуется быстрым нарастанием болевого синдрома на фоне лихорадки, ухудшения общего состояния, выделения обильного гнойного отделяемого или появления серого налета на дне раны. Боли пульсирующие, распирающие, уменьшаются после формирования свища. Пальпация зоны повреждения резко болезненна.
При плевритах болевой синдром формируется в плевральной полости, но может ошибочно истолковываться как болезненность в ребрах. Экссудативный плеврит проявляется разлитой тупой болью, которая сменяется ощущением тяжести в боку, одышкой, кашлем, повышением температуры. При сухом плеврите боли колющие, усиливаются при дыхании и движениях, ослабевают в положении на больном боку.

Онкологические поражения
Хондромы обычно образуются в зоне костно-хрящевого перехода, поражают верхние ребра. Болевой синдром появляется через несколько месяцев или лет после образования плотной «шишки». Боль локальная, незначительная либо умеренная, тупая, ноющая. Несмотря на доброкачественность, хондрома может прорастать плевру. В этом случае интенсивность болей нарастает, они становятся острыми, колющими, усиливаются при глубоких вдохах.
Клиническая картина при хондросаркоме определяется степенью злокачественности новообразования. При высокодифференцированных опухолях боли незначительные, постепенно прогрессируют на протяжении нескольких лет, усиливаются по ночам, уменьшаются, но не исчезают после приема ненаркотических анальгетиков. При низкодифференцированных неоплазиях боль быстро нарастает в течение 1-3 месяцев, хуже снимается приемом обезболивающих средств.
Саркома Юинга возникает у детей и молодых людей, проявляется слабой или умеренной волнообразной болью. Болевой синдром быстро усиливается, становится интенсивным, постоянным, беспокоит в ночное время, ограничивает движения и дыхание. Возможно развитие кровохарканья, дыхательной недостаточности. При хондросаркомах и саркомах Юинга наряду с болями в ребрах отмечаются нарушения общего состояния, похудение, слабость, локальное расширение вен в области поражения.
Неврологические причины
Основной неврологической причиной боли в ребрах считается межреберная невралгия. Боль односторонняя, острая, внезапная, ощущается как удар тока или прострел, локализуется в области межреберья, распространяется от позвоночника к грудине. Приступ начинается с покалывания, затем болевой синдром в течение нескольких секунд или 1-3 минут нарастает до невыносимого, заставляет пациента замирать и задерживать дыхание.
Возможна иррадиация в сердце, лопатку, эпигастрий. Иногда после завершения приступа сохраняется ощущение ползания мурашек или щекотания в межреберье. В межприступном периоде пациенты стараются избегать резких движений. Межреберная невралгия встречается при следующих заболеваниях и патологических состояниях:
- Переохлаждение, перегрузка. Невралгия возникает на фоне предшествующей нагрузки, длительного пребывания в неудобной позе, ношения одежды не по сезону, нахождения на сквозняке.
- Травмы. Боли выявляются после ушиба грудной клетки или перелома ребер, сопровождаются проявлениями основной патологии.
- Болезни позвоночника. Межреберная невралгия развивается при остеохондрозе, межпозвоночных грыжах, грудном спондилезе, искривлении позвоночника (сколиозе, кифосколиозе).
- Опоясывающий лишай. Отличительной особенностью этой разновидности невралгии являются розовые пятна, которые образуются через 2-4 дня после начала болей, трансформируются в пузырьки, а затем вскрываются с формированием корочек.
Другие причины
При фибромиалгии боль в ребрах сочетается с неприятными или мучительными ощущениями в других частях тела. Пациенты жалуются, что «болит везде». Боли постоянные, жгучие, диффузные, дополняются онемением, покалыванием, «беганием мурашек», усиливаются как при физической нагрузке, так и при продолжительном пребывании в состоянии покоя. Развиваются нарушения сна, нередко — депрессия, генерализованное тревожное расстройство.
Алгические сенестопатии возникают при депрессиях, неврозах, ипохондрии, других психических расстройствах. Отличаются чрезвычайным разнообразием и изменчивостью, не укладываются в клиническую картину определенного заболевания. Возможны постоянные или периодические тупые, острые, жгучие, сверлящие, выворачивающие болевые ощущения.
Диагностика
Выяснением причины болей в ребрах обычно занимаются травматологи-ортопеды. Для определения характера патологии применяются объективные методики и дополнительные исследования. Программа диагностического поиска включает:
- Опрос. Врач уточняет время и условия появления болевого синдрома, продолжительность и динамику болей, их связь с внешними обстоятельствами. Выявляет другие жалобы (на затруднения дыхания, слабость, повышение температуры).
- Физикальное обследование. Включает внешний осмотр, пальпацию, перкуссию и аускультацию грудной клетки. Позволяет определить локализацию болей, наличие деформации, отека, локальной гиперемии, изменений кожи, других нарушений, оценить дыхание, границы легких.
- Рентгенографию ребер. Показана при травмах и опухолях ребер. Подтверждает переломы, изменения структуры кости. При подозрении на сопутствующее поражение органов грудной клетки дополняется рентгенографией ОГК, по результатам которой можно обнаружить очаговые и диффузные патологические процессы в легких и плевральной полости.
- Неврологический осмотр. Рекомендован при неврологическом генезе болезни. Позволяет локализовать источник болевой импульсации, диагностировать заболевания нервов и позвоночного столба, определить дальнейшее направление обследования.
При опоясывающем лишае дополнительно назначается осмотр дерматолога, при онкологических заболеваниях — консультация онколога. Для уточнения характера изменений в костях, хрящах и мягкотканных структурах при недостаточной эффективности рентгенографии выполняют КТ или МРТ грудной клетки. При опухолях проводят биопсию с последующим цитологическим либо гистологическим исследованием.

Множественные переломы ребер
Лечение
Помощь до постановки диагноза
При незначительном болевом синдроме, удовлетворительном общем состоянии рекомендуется на несколько дней ограничить физическую активность, использовать местные обезболивающие, согревающие и противовоспалительные средства. При повреждениях кожи мази и гели наносить нельзя. При слабости, повышении температуры, появлении резких болей, одышки, кашля, кровохарканья необходимо срочно обратиться за медицинской помощью.
Консервативная терапия
План консервативного лечения определяется характером патологии. В большинстве случаев рекомендуют покой, назначают дыхательную гимнастику, физиопроцедуры. В ряде случаев показаны массаж, мануальная терапия. Лекарственная терапия может включать:
- Анальгетики. При умеренном болевом синдроме применяют таблетированные средства, при сильных болях медикаменты вводят внутримышечно. На поздних стадиях онкологических заболеваний требуются наркотические препараты.
- Антибиотики. При плеврите, гнойном периостите, остеомиелите показана антибиотикотерапия. Вначале используют лекарства широкого спектра действия, затем схему терапии корректируют с учетом чувствительности возбудителя.
- Гормональные средства. Боли при межреберной невралгии и синдроме Титце успешно устраняются путем блокад с кортикостероидами. Блокады выполняют при неэффективности других методик, курс включает не более 3-х введений препарата.
- Цитостатики. Медикаменты назначаются при злокачественных опухолях, уничтожают раковые клетки, замедляют рост новообразования. Могут применяться в виде монотерапии или комбинации из нескольких средств.
Хирургическое лечение
При переломах ребер, осложненных гемо- или пневмотораксом, выполняют пункцию либо дренирование плевральной полости. При множественных двойных переломах требуется остеосинтез. Гнойный периостит является показанием к вскрытию, дренированию гнойника. При остеомиелите осуществляют секвестрэктомию или резекцию ребра. Онкологические поражения являются показанием для проведения радикальных хирургических вмешательств с удалением кости, мягких тканей, лимфатических узлов.
Источник
очему болит в груди слева
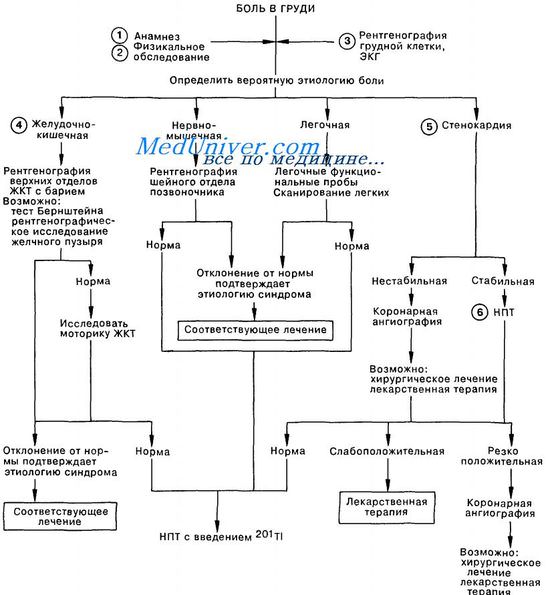
Почему болит в груди слева — всегда ли боль в грудной клетке это сердце?Наверняка каждый сталкивался с такой ситуацией — при физической нагрузке, резком повороте туловища, даже в спокойном состоянии сидя перед компьютером или телевизором вдруг возникали болезненные ощущения в левой половине грудной клетки. Характер боли может быть самый разнообразный — легкое покалывание, давящая или распирающая, может отдавать вниз, кзади к лопатке, в левую руку, короткая, проходящая за несколько секунд или длительная, беспокоящая несколько часов. Все это вызывает объяснимый страх человека, поскольку боли такой локализации традиционно связывают с проблемами сердца. А между тем это не всегда так. Грудная клетка, с точки зрения анатомии, представляет собой довольно сложное образование, включающее в себя органы многих систем организма — сердечно-сосудистой, дыхательной, пищеварительной, лимфатической, нервной, опорно-двигательной. И нарушения в любой из этих систем могут вызвать те или иные субъективные симптомы, которые могут проявиться болезненными ощущениями в области грудной клетки. Исходя из всего вышесказанного, причины болевого синдрома в левой половине грудной клетки можно разделить на две большие группы — это интракардиальные (внутрисердечные) и экстракардиальные (внесердечные) причины. Распознать эти причины между собой только по характеру боли иногда довольно легко, а иногда представляет большую проблему даже для опытных специалистов. В таких случаях необходимо либо связывать болевые ощущения с другими симптомами, либо проводить дополнительные исследования в условиях медицинского учреждения. Заболевания, вызывающие боль интракардиального происхождения, разделяются на коронагенные (связанные с поражением артерий сердца и ухудшением его кровоснабжения) и некоронагенные поражения сердца. К первой группе относится стенокардии и инфаркт миокарда. При стенокардии боль тупая, ноющая, зачастую отдает в лопатку и левую руку, непродолжительная (до 20 минут). В зависимости от тяжести заболевания может возникать только при физической нагрузке либо даже в относительном покое. Особенность этой боли в том, что она устраняется приемом валидола или нитроглицерина. Боль при инфаркте миокарда похожа на боль при стенокардии, но более интенсивная, не купируется нитроглицерином, продолжительная (более 30 минут), возникает после физической нагрузки либо эмоционального потрясения. При таких симптомах больного необходимо срочно доставить в больницу либо вызвать скорую помощь.
Некоронагенные заболевания сердца характеризуются более разнообразными проявлениями. К данным патологиям относятся перикардит (воспаление околосердечной сумки), миокардит (воспаление миокарда — сердечной мышцы), приобретенные пороки сердца, боли при артериальной гипертонии. При перикардите боль является ведущим симптомом заболевания. Она локализуется в области сердца, может отдавать в подреберье, эпигастральную область, правую половину грудной клетки и правое плечо. Иррадиация в лопатку и левую руку нехарактерна. Больному бывает трудно дышать, поскольку глубокий вдох вызывает усиление боли. Боль в левой половине грудной клетки наблюдается у 80-90% больных с миокардитом. При этом заболевании боль тупая, ноющая, постоянная, иррадиация не характерна. Не обнаружено взаимосвязи между усилением боли и физической нагрузкой. Боль ослабевает при приеме противовоспалительных средств. При артериальной гипертонии боль непостоянна, имеет тупой или покалывающий характер, наблюдается на начальных стадиях заболевания на пике давления (при гипертонических кризах), затем даже при незначительных его колебаниях. Не устраняется приемом нитроглицерина. Список экстракардиальных причин болевого синдрома в грудной клетке куда более обширен. Всех их можно разделить по системам органов, патология которых приводит к развитию такой симптоматики. К этому могут приводить патологии крупных сосудов (тромбоэмболия легочной артерии и расслаивающая аневризма аорты), заболевания органов дыхания (пневмоторакс, плеврит, пневмония, опухолевое поражение легких), заболевания пищеварительной системы (острый эзофагит, кардиоспазм, грыжа пищеводного отверстия диафрагмы, язвенная болезнь желудка и двенадцатиперстной кишки), неврологические заболевания. При тромбоэмболии легочной артерии боль резкая, колющая, возникает за грудиной, сопровождается кровохарканьем, одышкой, помрачнением сознания. Без оказания квалифицированной помощи смерть может наступить в течении нескольких минут. Расслаивающая аневризма аорты возникает на фоне длительной гипертонии, начинается с болей за грудиной, которая иррадиирует в шею, нижнюю челюсть, обе половины грудной клетки. Длительность боли от нескольких часов до нескольких дней. Также является опасным состоянием, требующего немедленной госпитализации больного.
Боли, вызванные патологией органов дыхания, имеют несколько общих характеристик. Во-первых, характер болей изменяется при дыхании (глубокий вдох или выдох могут вызывать или усиливать болевые ощущения), во-вторых боли локализованы, не обнаруживают тенденцию к иррадиации, в-третьих они наблюдаются на фоне других бронхолегочных симптомов (кашель, отдышка, хрипы в легких). Особенностями обладают боли при опухолях легких. Они имеют различный характер (ноющая, острая, распирающая), постоянны, иногда не связаны с дыханием, могут иметь опоясывающий характер. Заболевания верхних отделов желудочно-кишечного тракта довольно часто вызывают боль в левой половине грудной клетки. Как правило, эта боль связана с приемом пищи (голодные боли либо наоборот болезненные ощущения сразу после приема пищи), поэтому ее достаточно просто отличить от заболеваний сердца и других органов. Неврологические заболевания включают в себя воспалительные заболевания нервом и мышц, а также их травмы. Характер болей при невритах и миозитах изменяется при движении (наклонах и поворотах туловища), а также усиливается при надавливании на область проекции пораженной мышцы или нерва. Как видим, спектр заболеваний, вызываемых боль в левой половине грудной клетки очень обширен. Некоторые несут угрозу жизни и здоровью человека, некоторые излечиваются самостоятельно. Главное запомнить особенности грозных заболеваний, чтобы не растеряться в опасной ситуации. Кроме того, кратковременные боли в области сердца (кардиалгии) могут быть и у абсолютно здоровых людей. Причин этому может быть множество — неблагоприятная метеорологическая и геомагнитная обстановка, стресс, усталость. Такие явления не представляют опасности и не требуют лечения. Однако если это повторяется часто, боли длительные — это прямой повод обратиться к врачу или хотя бы пройти полное медицинское обследование. Тактика врача при боли в груди слева
Видео урок причин боли в груди у мужчин и женщинПри проблемах с просмотром скачайте видео со страницы Здесь — Вернуться в оглавление раздела «Кардиология.» Автор: Искандер Милевски |
Источник