Боль в спине у детей. Когда стоит бить тревогу?
Содержание статьи
Боль в спине у детей. Когда стоит бить тревогу?
Гимранов Ринат Фазылжанович
Невролог, нейрофизиолог, стаж — 33 года;
Профессор неврологии, доктор медицинских наук;
Клиника восстановительной неврологии.Об авторе
Дата публикации: 10 июня, 2019
Обновлено: 26 декабря, 2020
Принято считать, что боль в спине и ограничение трудоспособности в связи с этим – удел людей среднего и старшего возраста. На самом деле жалобы на боли в спине не так редки среди детей и подростков.
По статистике боль в спине встречается у детей и подростков примерно в 10-30% случаев всех дорзалгий в год. Причины, по которым ребенок может испытывать боли в спине включают избыточный вес, ожирение, нарушение осанки в связи с неправильной посадкой за партой или компьютером, недостаточную физическую активность, а также увеличение веса рюкзаков, которые носят учащиеся младших классов в школе. Для того чтобы вовремя решить проблему необходимо знать на что обратить внимание , в каких ситуациях это просто напряжение мышц, а в каких серьезное заболевание. В данной статье мы рассмотрим эти вопросы.
Каждый родитель, чей ребенок жалуется на боль в спине, переживает о наличии возможного серьезного заболевания. Хотя, безусловно, существуют серьезные причины болей в спине, у подавляющего большинства детей с болями в спине симптомы возникают в результате повреждения мышц или связок, без каких-либо структурных изменений.
Тревожными симптомами, на которые стоит обратить внимание и не откладывать визит к врачу, являются:
- Ночная боль (особенно боль, от которой ребенок просыпается )
- Постоянные жалобы на боль
- Признаки генерализации болезни (лихорадка, озноб, недомогание, потеря веса)
- Жалобы сохраняются в течение нескольких недель Жалобы на боли в спине у очень маленьких детей
- Боль в ногах, онемение или слабость
Эти симптомы не обязательно говорят о наличии серьезного заболевания, однако они являются хорошим проверочным тестом, чтобы определить, следует ли проводить дополнительную оценку. Например, мышечная боль в спине может сохраняться в течение нескольких месяцев, однако, если симптомы продолжаются в течение нескольких недель, лучше убедиться, что это на самом деле мышечные боли.
Мышечная боль в спине
Как уже говорилось, боль в мышцах спины является самой распространенной причиной болей в спине у детей и подростков.
Причины мышечной боли включают в себя растяжение мышц и связок, травмы при чрезмерном сгибании или разгибании позвоночника, нарушение осанки, слабый мышечный корсет. Чаще всего нейровизуализация, включая рентгенографию, компьютерную томографию и МРТ, не помогает в постановке данного диагноза, и эти
методы, как правило, не нужны, если нет вышеупомянутых тревожных знаков.
Чаще всего мышечные боли в спине уменьшаются после отдыха или изменения положения тела. Прием НПВС в этом случае может обеспечить временное облегчение, для достижения же долгосрочного эффекта необходимо изменение двигательного стереотипа, правильная организация рабочего места ребенка, регулярные занятия ЛФК для укрепления мышц спины, плавание, физиотерапия, программы для растяжки (йога) или массаж.
Стресс переломы
Стрессовым называют перелом, который происходит вследствие усталостного разрушения кости (отчего его также называют усталостным или переломом напряжения). По сути, это микротрещина внутри кости. В отличие от перелома обычного, который вызван одним сильным ударом, стрессовый перелом возникает из- за перенапряжения кости, накопившегося в результате чрезмерной и часто повторяющейся (цикличной) нагрузки при недостаточном отдыхе.
Стресс переломы могут возникнуть в позвоночнике. Чаще всего они возникают у подростков, поначалу он может протекать бессимптомно и проявится лишь со временем. Наиболее распространенный тип стресс-перелома позвоночника называется спондилолиз – повреждение кости в задней части позвоночника. Эта травма чаще всего возникает у
подростков, которые занимаются спортом с повторяющейся гиперэкстензией (сгибанием назад) позвоночника, например, у гимнасток и дайверов.
Если стресс перелом происходит по обе стороны позвоночника, это может вызвать нестабильность позвоночника или состояние, называемое спондилолистез. Это состояние, также называемое «скольжением» позвоночника, может привести к смещению позвонка.
Стрессовые переломы часто вызывают переживания детей и их родителей, потому что эти травмы обычно не заживают, и они могут вызывать боли в спине в подростковом и юношеском возрасте. Тем не менее, большинство детей и подростков, у которых диагностирован спондилолиз, лечатся консервативно. Хирургическое вмешательство показано при сохранении болевого синдрома после длительного консервативного лечения.
Исследования показывают, что вероятность возникновения боли в спине во взрослом возрасте не зависит от наличия или отсутствия стресс- перелома позвонка в детстве.
Патология межпозвонкового диска
Грыжи диска у детей встречаются гораздо реже, чем у взрослых, но тем не менее они могут возникать и у детей.При образовании межпозвоночной грыжи происходит разрыв фиброзного кольца диска, содержимое диска вытесняется из своего обычного пространства и может сдавливать спинномозговые корешки и спинной мозг.
При подозрении на грыжу межпозвоночного диска могут быть жалобы на боль, онемение и покалывание в ногах, слабость нижних конечностей и трудность при сгибании или разгибании позвоночника. В качестве методов дополнительного исследования назначается МРТ, рентгенография в данном случае не информативна.
У детей неизмененная ткань диска податлива и эластична, поэтому диск обладает гораздо лучшей способностью противостоять необычным нагрузкам на позвоночник. С возрастом диск теряет свою эластичность и гибкость, появляется склонность к разрыву. Тем не менее, даже в детском возрасте межпозвоночный диск может разрываться из-за воздействия
чрезмерной силы (травматические повреждения) или в связи с изначально неправильной( аномальной) структурой диска.
Чаще всего эффективна консервативная терапия, но при выраженной боли, при наличии признаков компрессии нерва или сдавления спинного мозга, назначается оперативное лечение.
Инфекционное заболевание
Инфекции позвоночника или межпозвоночных дисков достаточно трудно диагностируются. Спинальные инфекции часто встречаются у детей младшего возраста или у подростков. Среди жалоб недомогание, незначительное повышение температуры тела и распространенная боль в спине.
Лабораторные анализы указывают на наличие инфекционного процесса в организме (повышенное количество лейкоцитов, ускорено СОЭ или СРБ). При подозрении на спинальную инфекцию назначается нейровизуализация- КТ или МРТ позвоночника. При подтверждении диагноза назначается антибактериальная терапия (чаще всего антибиотик вводится внутривенно). В некоторых случаях показано оперативное
вмешательство( в случае, если инфекция вызвала повреждение структуры позвоночника или если неэффективна антибиотикотерапия).
Нарушение осанки
Нарушение осанки может вызвать заметную деформацию позвоночника и стать причиной возникновения болей в спине. Среди наиболее распространенных деформаций позвоночника у детей являются сколиоз и болезнь Шейермана- Мау. Сколиоз – это деформация, которая вызывает S-образное искривление позвоночника, если смотреть со спины. Болезнь Шейермана- Мау вызывает резкий изгиб позвоночника, если смотреть сбоку.
Эти два состояния очень разные, но принципы лечения похожи. При незначительной деформации позвоночника назначается наблюдение. Как только деформация достигла более значительного уровня (определяемого путем измерения углов, видимых на рентгеновских снимках), рассматривается вопрос об
установлении скобы. Хирургическое лечение назначается только при выраженной деформации позвоночника, но стоит помнить, что и после операции деформация позвоночника может сохраняться, так как полная коррекция деформации может вызвать гораздо больше проблем, чем просто частичная коррекция.
Опухоль
Некоторые доброкачественные и злокачественные опухоли костей могут поражать позвоночник. Иногда они вызывают значительную боль, в других случаях протекают бессимптомно. Опухоли позвоночника являются очень редкой причиной болей в спине у детей и подростков, но их следует рассматривать как возможный диагноз.
Некоторые из упомянутых ранее тревожных признаков могут быть связаны с опухолями, в частности это жалобы на ночные боли или жалобами на распространенные боли в спине или потерю веса. В этом случае показано выполнение нейровизуализации- КТ или МРТ позвоночника.
Лечение опухолей позвоночника варьируется в зависимости от конкретного типа опухоли. Даже доброкачественные опухоли могут потребовать хирургического вмешательства, в связи с тем , что они могут привести к деформации позвоночника. Злокачественные опухоли позвоночника требуют комплексного
лечения, включая химиотерапию и лучевую терапию наряду с удалением опухоли.
Резюмируя вышесказанное хочется отметить, что боль в спине у детей и подростков не является чем-то необычным и в последнее время встречается все чаще. Если у вашего ребенка болит спина, особенно если она связана с упомянутыми тревожными симптомами, стоит незамедлительно обратиться к врачу. Установка верного диагноза, назначение правильного лечения поможет предотвратить возникновение осложнений и переход боли в хроническую форму.
Была ли эта статья полезна?
Вы можете подписаться на нашу рассылку и узнать много интересного о лечение заболевания, научных достижений и инновационных решений:
Приносим извинения!
Как можно улучшить эту статью?
Более подробную информацию, возможно уточнить у врачей-неврологов, на нашем форуме!Перейти На Форум
Если у вас остались вопросы, задайте их врачам на нашем форуме!
Перейти на форум
ДОБАВИТЬ/ПОСМОТРЕТЬ КОММЕНТАРИИ
Гимранов Ринат Фазылжанович
Записаться к специалисту
&s;
Источник
Боль в области поясницы
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% — заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
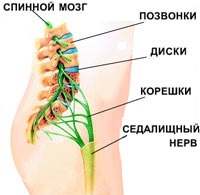
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
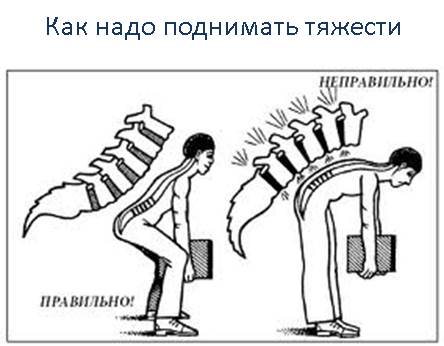
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
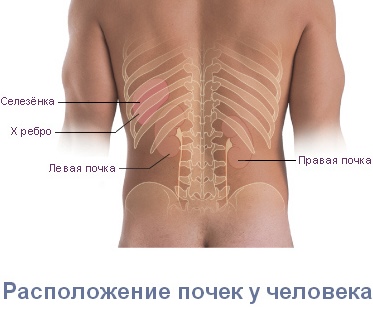
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
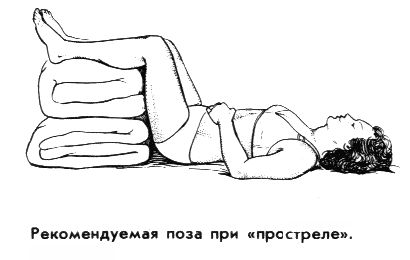
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник