Боли в области шеи
Содержание статьи
|
Источник
Боль в области поясницы
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины — от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название — прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли — это заболевания почек;
- 4% — заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
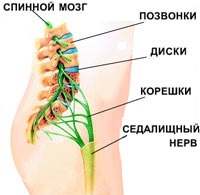
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula — «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название — ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия — боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска — выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит — это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
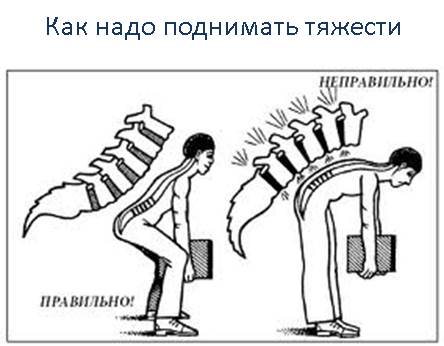
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной — патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире — мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот — бесцветной, содержать слизь или кровь);
- повышением артериального давления.
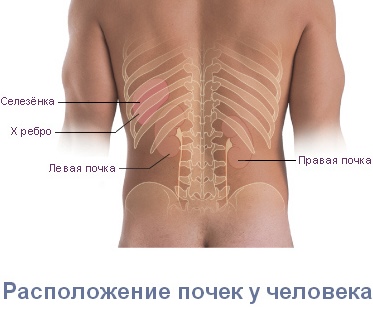
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице — это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
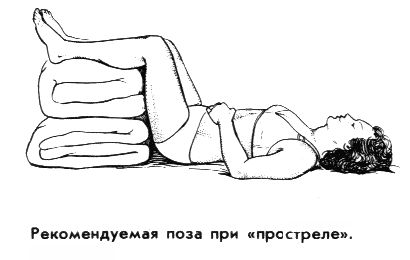
Предложенная поза — не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом — ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога — для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога — в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога — при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи — чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник
Люмбоишалгия
Люмбоишалгия это термин обозначающий боль в пояснице с иррадиацией в ягодицу, в ногу, по задней поверхности ноги. Боль может сопровождаться онемением и покалыванием в зоне иннервации седалищного нерва. Термин люмбоишалгия (синоним пояснично-крестцовый радикулит) обозначает только болевой синдром и не является диагнозом.
Для люмбоишалгии характерны один или несколько симптомов:
- Постоянные боли только ягодице или бедре с одной стороны (реже в обеих ногах)
- Боль усиливается при сидении
- Жжение или покалывание, распространяющееся вниз по ноге
- Слабость, онемение или нарушение движений в ноге
- Постоянная боль на одной стороне
- Острая боль, которая может затруднять вставание или ходьбу
Болевой синдром при люмбаишалгии может быть различной интенсивности в зависимости от основного заболевания, которое привело к развитию люмбоишалгии. Симптоматика при люмбоишалгии обусловлена раздражением седалищного нерва.
Седалищный нерв является самым крупным нервом в туловище и состоит из отдельных нервных корешков, которые начинаются в поясничном отделе позвоночника (на уровне L3) и в совокупности образуют «седалищный нерв». Cедалищный нерв проходит от поясничного отдела позвоночника к ноге. Части седалищного нерва, затем разветвляются в каждой ноге и иннервируют определенные части ноги — ягодицы, бедра, икры, стопы, пальцы ног.
Симптомы люмбоишалгии (пояснично-крестцового радикулита) такие как боль, в ноге, онемение, покалывание, слабость могут различаться в зависимости от того, где произошла компрессия нерва.
Заболеваемость люмбоишалгией (пояснично-крестцовым радикулитом) увеличивается в среднем возрасте. Люмбоишалгия редко встречается в возрасте до 20 лет, наиболее вероятны такие болевые синдромы в возрасте40- 50 лет, а в старшей возрастной группе вероятность люмбоишалгии снижается.
Часто, конкретные события или травмы не вызывают воспаление седалищного нерва, но со временем повреждения приводят к развитию ишалгии. У подавляющего пациентов консервативное лечение может быть достаточно эффективно, и болевой синдром значительно уменьшается в течение нескольких недель, но у определенного количества пациентов болевой синдром может оказаться стойким.
Причины
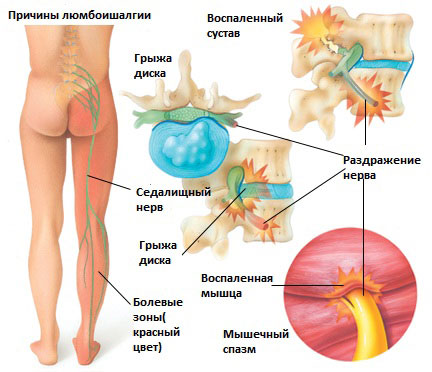
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Остеохондроз
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Спондилолистез
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Синдром грушевидной мышцы
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Симптомы
Как правило, при люмбоишалгии симптоматика бывает на одной стороне, и боль начинается от поясницы и проходит вниз по задней поверхности бедра вниз к стопе.
- Боль в пояснице обычно менее интенсивная, чем в ноге.
- Боль, как правило, с одной стороны поясницы с иррадиацией в ягодицу или бедра по ходу седалищного нерва — по задней поверхности бедра голени и стопы.
- Боль уменьшается при положении пациента лежа и при ходьбе и усиливается в положении стоя или сидя.
- Боль носит острый жгучий характер.
- Некоторые пациенты могут описывать ощущение покалывания, онемения или слабости в ноге.
- Слабость или онемение при перемещении ноги.
- Сильная или стреляющая боль в ноге, которая может приводить к затруднениям при стоянии или ходьбе.
- В зависимости от локализации воздействия на седалищный нерв боли могут быть и в стопе и пальцах стопы.
Симптомы при люмбоишалгии зависят от того, где произошла компрессия корешка.
Например:
- L4 корешок — симптомы обычно будут проявляться на бедре. Пациенты могут чувствовать слабость при выпрямлении ноги и, возможно, снижение коленного рефлекса.
- L5 корешок — симптомы могут проявляться в большом пальце стопы и лодыжке. Пациенты могут чувствовать боль или онемение в верхней части стопы ( между большим и вторым пальцем стопы).
- S1 корешок — симптомы могут проявляться на внешней части стопы с иррадиацией в пальцы стопы и мизинец. Пациенты могут испытывать слабость при подъеме стопы или попытке встать на цыпочки .Может быть также снижение рефлексов на лодыжке.
При компрессии нескольких корешков возможно комбинация симптомов.
Существует ряд симптомов, которые заслуживают особого внимания, так как требуют экстренной медицинской помощи, иногда вплоть до хирургического вмешательства. Эти симптомы следующие:
- Симптомы, которые продолжают прогрессировать, а не уменьшаться, что может свидетельствовать о возможном повреждение нервов, особенно при наличии прогрессировании неврологической симптоматики (например, появление слабости в ноге).
- Симптомы люмбоишалгии есть в обеих ногах и есть признаки нарушения функции кишечника или мочевого пузыря, что может быть признаком синдрома конского хвоста. При синдроме конского хвоста показано экстренное хирургическое вмешательство.
При наличии таких симптомов необходимо срочно обратиться за медицинской помощью
Лечение
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений. Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Мануальная терапия
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Массаж
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.
Хирургическое лечение
Показаниями к оперативному лечению являются следующие факторы:
- Сильная боль в ноге, которая держится в течение более 4 — 6 недель.
- Отсутствие эффекта от консервативного лечения и сохранение или усиление неврологической симптоматики.
- Болевой синдром значительно нарушает качество жизни пациента, способность пациента участвовать в повседневной деятельности
Срочная операция, как правило, необходимо, только если есть прогрессирующая неврологическая симптоматика (нарастающая слабость в ногах или внезапное нарушение функции кишечника или мочевого пузыря).
Источник