Эффективные обезболивающие мази для спины: как вылечить дорсалгию навсегда
Содержание статьи

С болью в спине, возникающей после интенсивных тренировок или при обострениях патологий опорно-двигательного аппарата, успешно справляются системные препараты. Стоит принять таблетку анальгетика, спазмолитика или нестероидного противовоспалительного средства, и в течение 30 минут состояние человека значительно улучшается. Но все препараты для перорального применения обладают широким перечнем противопоказаний. Они токсичны для печени, почек, пищеварительного тракта, часто становятся причиной появления симптомов аллергии.
Минимизировать нежелательные последствия обезболивающей терапии позволяет использование гелей, мазей, кремов, бальзамов. Их активные ингредиенты проникают в кровеносное русло в небольшом количестве. Его недостаточно для развития системных побочных эффектов — неврологических и желудочно-кишечных расстройств. В то же время препараты для локального нанесения оказывают выраженное обезболивающее, противовоспалительное и противоотечное действие.
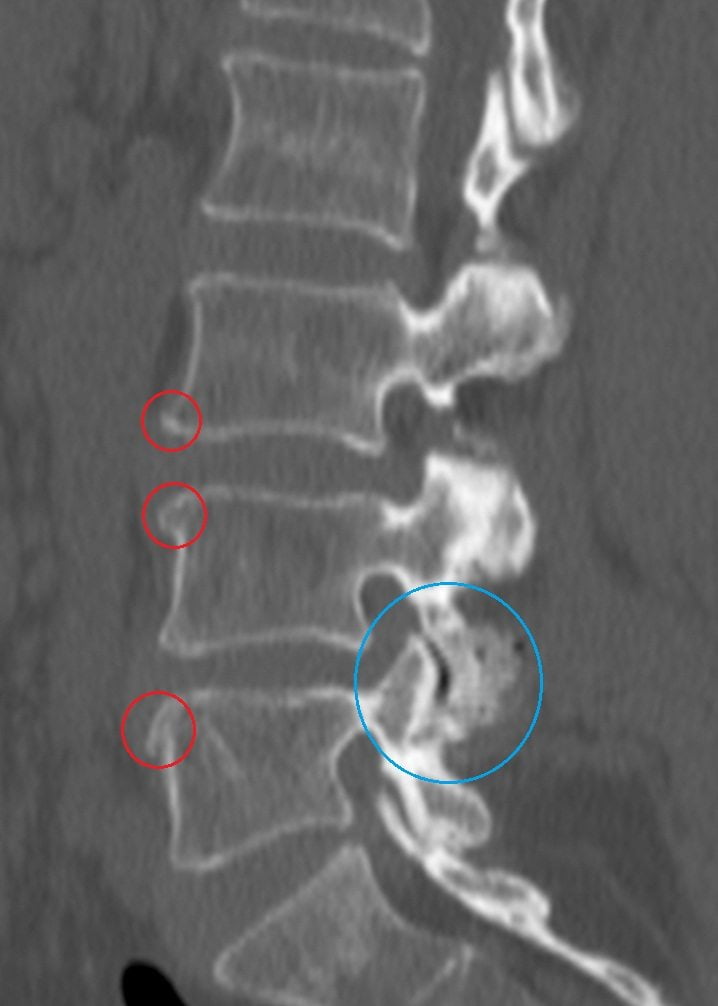
Дегенеративные изменения позвоночника.
Причины дорсалгии
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Если в спине возникает острая или тупая ноющая боль, то многие люди связывают ее появление с мышечным спазмом при обострении остеохондроза, защемлением нерва, прострелом или рецидивом межпозвоночной грыжи. И в большинстве случаев они оказываются правы. Но нередко предпосылкой для развития дорсалгии становятся воспалительные процессы, протекающие во внутренних органах. Боль иррадиирует в спину при патологиях, поражающих ЖКТ, почки, матку и ее придатки, предстательную железу, мочевой пузырь. Особенно опасно лечить спину, когда дорсалгия возникает из-за отхождения из почек, желчного или мочевого пузыря конкремента (камня) с острыми краями.
Основные критерии выбора средств для наружного применения
Наружные средства используются чаще всего в составе комплексного лечения. Монотерапия обезболивающими мазями для спины показана только на стадии ремиссии позвоночных патологий. Препараты быстро устраняют дискомфортные ощущения, возникающие при резкой смене погоды, переохлаждении, избыточных физических нагрузках. Для лечения дорсалгий используются следующие группы препаратов:
- нестероидные противовоспалительные средства (НПВС);
- мази с разогревающим, отвлекающим, местнораздражающим действием;
- комбинированные кремы и гели;
- гомеопатические препараты со сложным составом.

НПВС применяются с самого начала лечения, разогревающие препараты — только после купирования острого воспалительного процесса. Комбинированные препараты часто назначаются пациентам при наличии сопутствующих патологий. Гомеопатия эффективна на этапе реабилитации и для профилактики заболеваний суставов и позвоночника.
Многие производители включают в терапевтическую линейку различные лекарственные формы. Например, популярное обезболивающее средство Диклофенак выпускается в виде геля, крема и мази. Они содержат идентичный активный ингредиент, но разнятся составом вспомогательных компонентов. При выборе лекарственной формы врач учитывает интенсивность болевого синдрома, возраст пациента, наличие патологий в анамнезе. Скорость трансэпидермальной абсорбции геля высока, а после проникновения в поврежденные ткани он быстро оказывает лечебное действие. Ингредиенты мази поглощаются медленнее, но ее клиническая эффективность более пролонгирована (продлена). Крем абсорбируется медленно из-за плотной консистенции, поэтому его выбирают для устранения болезненных ощущений в мышцах, а не позвонках.
Нестероидные противовоспалительные средства
Это препараты первого выбора для купирования болей в спине, особенно спровоцированных воспалением и (или) отечностью мягких тканей. Обширный отек давит на чувствительные нервные корешки, значительно повышая интенсивность дорсалгии. Часто 1-3-кратного нанесения обезболивающей мази для спины достаточно для купирования хронического воспаления и улучшения самочувствия человека. Какие препараты с НПВС самые эффективные при остеохондрозе, люмбаго, ишиасе, радикулите:
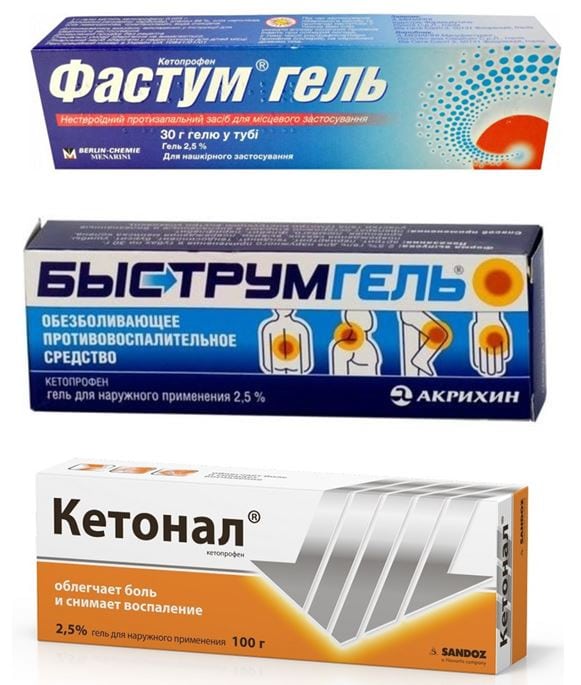
- Фастум, Быструм, Кетонал с активным ингредиентом кетопрофеном. Он ингибирует циклооксигеназу, стимулирующую синтез простагландинов (медиаторов боли, воспаления, лихорадочного состояния). Кетопрофен — низкотоксичное химическое соединение, поэтому препараты с ним наиболее часто рекомендуют пациентам травматологи и ортопеды;
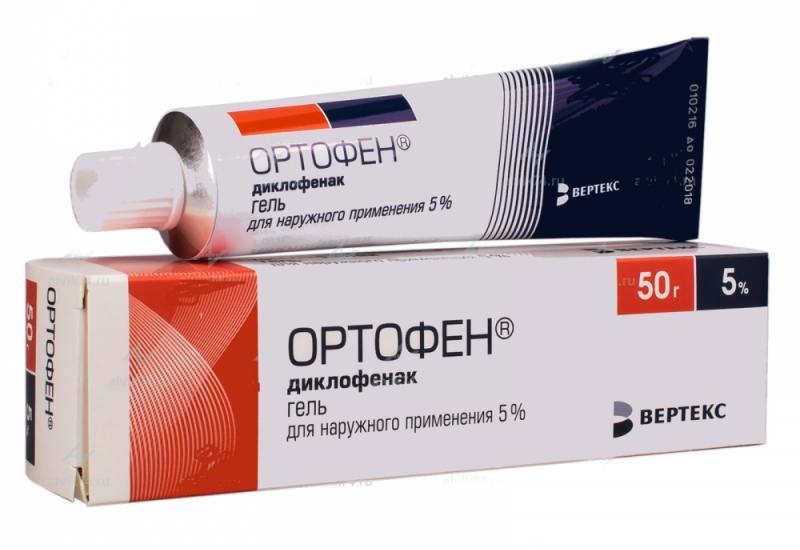
- Вольтарен, Ортофен, Диклак с диклофенаком. Действующее вещество содержится в препаратах в концентрации 1%, 2%, 3%, 5%. Для устранения тупых ноющих болей достаточно применения 1% или 2% средства. А 5% гели используются в терапии острых дорсалгий, обычно в сочетании с системными средствами. Даже при локальном нанесении диклофенака возможны системные побочные проявления;
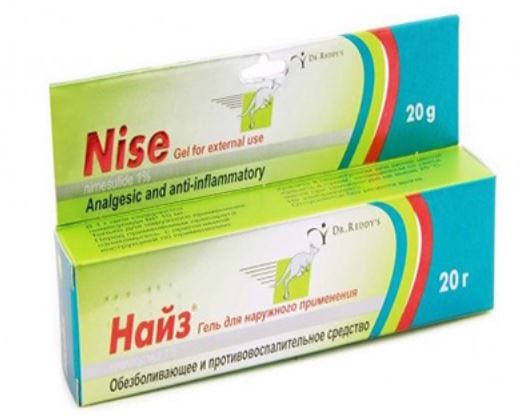
- Найз, Нимулид с основным компонентом нимесулидом. Это препараты последнего поколения, относительно безопасные, способные улучшать самочувствие пациента через несколько минут после нанесения на область боли. Выпускаются в виде гелей, используются от 2 до 4 раз в сутки;
- Долгит, Нурофен с ибупрофеном. Оказывают мощное обезболивающее действие, применяются при патологиях воспалительного и дегенеративно-дистрофического характера. Быстро купируют дорсалгию, спровоцированную мышечными спазмами или защемлением чувствительного нервного окончания.

Все НПВС не предназначены для длительного лечения. Продолжительность терапевтического курса составляет 10-14 дней. Врачи делают исключение при диагностировании патологий, сопровождающихся постоянными сильными болями. Назначение мазей и гелей позволяет снижать дозы системных препаратов, оказывающих токсичное воздействие на организм. Противопоказаниями для применения НПВС становятся беременность, период грудного вскармливания, ранний детский возраст.
Мази с согревающим действием
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Препараты из этой клинико-фармакологической группы применяются после купирования воспаления или перевода его в хроническую вялотекущую форму. Их использование при остром воспалительном процессе приведет к усилению выраженности симптоматики, поражению рядом расположенных здоровых тканей. Анальгетическое действие согревающих средств основано на способности стимулировать кровообращение в очагах патологии. Вместе с кровью в них поступает большое количество питательных и биоактивных веществ, устраняется гипоксия. Это ускоряет метаболизм в костных, хрящевых, мягких тканях, запускает процессы регенерации. Мощным анальгетическим действием обладают такие наружные препараты:
- Финалгон с высоким содержанием никобоксила и нонивамида. Активные ингредиенты расширяют просвет кровеносных сосудов, обеспечивая прилив крови к тканям. Взаимодействуют с рецепторами подкожной клетчатки, повышая их чувствительность, отвлекая от болезненных ощущений в спине. Не применяется в терапии маленьких детей, пациентов с микротравмами кожи в области дорсалгии;

- Капсикам с терпентинным маслом, камфорой, бензилникотинатом, диметилсульфоксидом. Содержит синтетический аналог экстракта красного стручкового перца, обладающего мощным анальгезирующим, противовоспалительным, местнораздражающим действием. Люди с чувствительной кожей нередко ощущают сильнейшее жжение, что заставляет их отказываться от этого метода лечения;

- Випросал со змеиным ядом, живичным скипидаром, салициловой кислотой, камфорой. Мощное обезболивающее действие мази основано на отвлекающих, противоотечных и раздражающих свойствах компонентов. Не назначается пациентам с кожными аллергическими или инфекционными патологиями, острыми или хроническими заболеваниями печени, органов мочевыведения;
- Апизартрон с метилсалицилатом (НПВС), пчелиным ядом, аллилизотиоцинатом. Нормализует проницаемость капилляров, уменьшает отек и воспаление, улучшает процессы микроциркуляции. Предназначен для растирания кожи при суставных и мышечных болях. Не применяется при острых формах артритов, тяжелых заболеваниях печени и почек, злокачественных и доброкачественных новообразованиях.

Длительность терапевтического курса — 7-10 дней. Перед распределением на большой поверхности кожи нужно нанести 0,5 см полоски мази на сгиб локтя. Препарат можно использовать для устранения боли через полчаса при отсутствии отека и покраснения.
Хондропротекторы
Эта группа наружных препаратов не применяется для купирования острого болевого синдрома. Использование мазей-хондропротекторов наиболее актуально при хронических дегенеративно-деструктивных патологиях: шейном, грудном, поясничном остеохондрозе, спондилоартрозе. При диагностировании у пациентов с такими заболеваниями выявляются сильные повреждения хрящевых тканей. Для их восстановления и предупреждения прогрессирования дегенеративных изменений назначаются хондропротекторы:
- Терафлекс;
- Хондроксид;
- Хондроитин-Акос.

Основными компонентами наружных средств являются сульфаты глюкозамина и хондроитина. Они улучшают трофику связочно-сухожильного аппарата, стимулируют выработку хондроцитов и синовиальной жидкости. Через несколько недель регулярного применения активные ингредиенты накапливаются в позвоночнике в достаточном количестве для оказания обезболивающего действия. Использование хондропротекторов помогает одновременно снижать интенсивность симптоматики и регенерировать разрушенные гиалиновые хрящи. Длительность терапевтического курса — от 3 месяцев до нескольких лет.
Гомеопатические средства
Мазь обезболивающая при боли в спине может быть гомеопатической, то есть содержать действующие вещества в сильно разведенном виде. Производители добавляют в состав таких средств микроскопические дозы фитоэкстрактов, вытяжек из сырья животного происхождения, химических веществ. Активными ингредиентами некоторых препаратов являются серная желчь и ртуть, растворимая по Ганеману. Их концентрация настолько низка, что не способна оказать токсического действия на человека. Но этого количества достаточно, чтобы «научить» организм остро не реагировать на дорсалгию. Выбор в аптеках гомеопатических мазей нельзя назвать широким:
- Траумель С;
- Цель Т.

Многие врачи официальной медицины скептически относятся к гомеопатии, особенно после ее признания лженаукой. Они даже сравнивают ее с религией: если сильно поверить в лечебные свойства мазей, то самочувствие значительно улучшится. Когда человек с сомнением относится к возможностям гомеопатии, то нет смысла проводить терапию.
Препараты с комбинированным составом
Самый часто назначаемый комбинированный препарат — Долобене с диметилсульфоксидом, декспантенолом и гепарином натрия. Для него характерна противоотечная, местная обезболивающая активность. Долобене используется в терапии дорсалгий, которым предшествовали травмы связок, сухожилий, мышц, мягких тканей. Диметилсульфоксид оказывает противовоспалительное действие, гепарин улучшает состояние кровеносных сосудов, а декспантенол является мощным стимулятором регенеративных процессов.
Для лечения патологий позвоночника, сопровождающихся поражением мягких тканей ревматического характера, применяется гель Индовазин с венопротектором троксерутином и индометацином, входящим в группу НПВС. Он назначается пациентам для улучшения кровоснабжения, устранения дефицита питательных веществ, купирования воспаления.
Для привлечения внимания покупателей многие отечественные и зарубежные производители указывают прямо на упаковках, что мазь или гель предназначены для быстрого устранения дорсалгии, или боли в спине. Вертебрологи, ортопеды, травматологи не устают предупреждать об опасности самолечения. Терапевтическую схему составляет только врач после проведения ряда инструментальных и лабораторных исследований.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
Боль в области поясницы
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% — заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
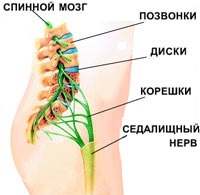
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
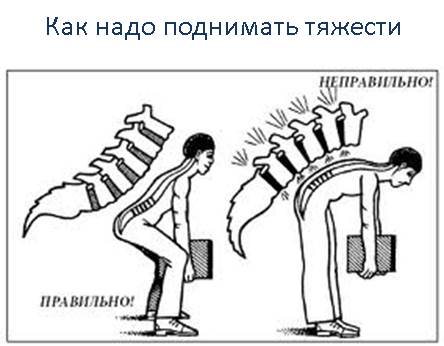
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
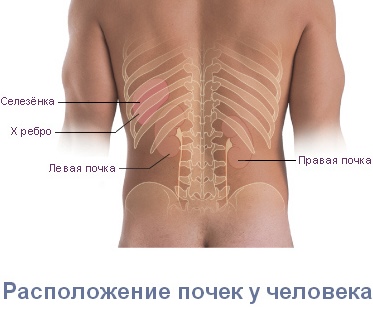
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
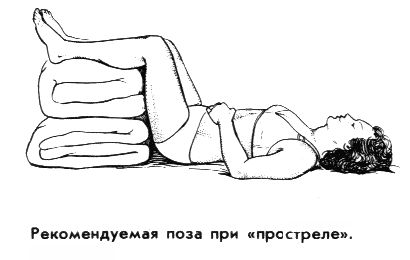
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник