Эндокринная офтальмопатия
Содержание статьи
Эндокринная офтальмопатия (ЭОП) — воспаление и отёк мягких тканей ретробульбарного пространства, возникающих в результате аутоиммунной патологии щитовидной железы. Следствием этого является ряд офтальмологических симптомов, среди которых сильнее всего выделяется пучеглазие — яркий симптом Базедовой болезни (болезнь Грейвса, диффузный токсический зоб).

Эндокринная офтальмопатия считается осложнением Базедовой болезни. По статистике, это состояние диагностируется у 25% пациентов с диффузным токсическим зобом. В 6% случаев наблюдается её тяжелая форма. У 0,3% пациентов эндокринная офтальмопатия сопровождается серьёзным риском потери зрения из-за поражения зрительного нерва.
У 20% пациентов пучеглазие и другие признаки офтальмопатии являются первыми симптомами Базедовой болезни. В 85% случаев между началом диффузного токсического зоба и возникновением офтальмопатии проходит не более 18 месяцев. Поражение ретробульбарной клетчатки и глазодвигательных мышц носит двухсторонний характер, с небольшим различием в выраженности симптомов. Только в 15% случаев офтальмопатия затрагивает один глаз. Чаще всего это осложнение диагностируется у женщин. Однако у мужчин симптомы офтальмопатии, как правило, более выражены и чаще приводят к тяжёлым последствиям.
Классификация эндокринной офтальмопатии
В зависимости от степени вовлечения мягких тканей глазницы в процесс различают следующие классы патологии:
- 0 класс — симптомы офтальмопатии отсутствуют;
- 1 класс — начальные признаки офтальмопатии: ретракция верхнего века, его отставание при закрытии глаза. Эти изменения делают взгляд больного удивлённым, пристальным или злобным;
- 2 класс — изменения мягких тканей глаза: отёк конъюнктивы, век, инъекция слизистой конъюнктивальной полости, склеры;
- 3 класс — визуально определяется проптоз глаза (пучеглазие);
- 4 класс — признаки вовлечения глазодвигательных мышц: двоение в глазах;
- 5 класс — патологические изменения роговицы (кератопатия, язва роговицы) глаза из-за лагофтальма (невозможность сомкнуть веки полностью из-за выпячивания глазного яблока);
- 6 класс — резкое снижение остроты зрения из-за вовлечения в патологический процесс зрительного нерва.
Клиническая классификация использует шкалу Европейской группы по изучению офтальмопатии Грейвса, позволяющую оценить степень активности патологии:
- спонтанная ретробульбарная боль;
- боль при взгляде верх или вниз;
- покраснение век;
- инъекция конъюнктивы;
- отек век;
- хемоз;
- воспаление карункулы.
Каждый пункт равен 1 баллу. При наличии 3 и более баллов ЭОП считается достаточно активной. Потеря зрения — самое тяжёлое осложнение, к которому может приводить эндокринная офтальмопатия, симптомы, возникающие при этом (прогрессирующее снижение зрения и/или повреждение роговицы глаза) является признаком тяжёлого течения патологии и требуют экстренного лечения. В противном случае возможны необратимые изменения в зрительном нерве и сетчатке, приводящие к слепоте.
Прогноз
Эндокринная офтальмопатия поддаётся лечению у большинства пациентов. Реальная угроза потери зрения при адекватной терапии возникает только у 0,3% больных. При своевременной диагностике и грамотном лечении прогноз благоприятный. Проблемы возникают у пациентов, обратившихся поздно, или лечившихся у офтальмологов (проявления ЭОП часто принимают за различные офтальмологические заболевания — конъюнктивиты, блефариты, инородные тела и т.п.). По этой причине требуется специализированная терапия в профильном лечебно-профилактическом учреждении всем больным с диагнозом эндокринная офтальмопатия.
Узнайте, в каких клиниках проводят лечение эндокринной офтальмопатии в Москве, на нашем сайте.
Причины эндокринной офтальмопатии
Причина эндокринной офтальмопатии связанна с основным заболеванием — диффузным токсическим зобом или болезнью Грейвса-Базедова-Флаяни. Это аутоиммунное воспаление щитовидной железы, протекающее с диффузным увеличением её объема и массы (зоб), возникающее в результате действия аутоантител к рецептору тиреотропного гормона.
Тиреотропный гормон или ТТГ — гормон гипофиза, стимулирующий секрецию трийодтиронина (Т3) и тироксина (Т4) щитовидной железой. В норме увеличение его уровней способствует росту концентрации тиреоидных гормонов в периферической крови и тканях. Снижение уровня ТТГ приводит к понижению секреции гормонов щитовидки. Таким образом осуществляет регуляция эндокринной функции железы.
Особенность диффузного токсического зоба в нарушении этого механизма из-за аутоиммунного процесса. По непонятным до конца причинам иммунная система начинает интенсивно продуцировать антитела к тканям щитовидной железы. Группа таких аутоантител специфична против рецепторов к тиреотропному гормону, имеющихся на поверхности мембраны фолликулярных клеток щитовидки (анти-рТТГ). Эти антитела присоединяются к рецептору, и из-за похожей структуры начинают оказывать стимулирующее воздействие на ткани щитовидной железы. В результате резко увеличивается секреция тиреоидных гормонов, что приводит к вторичному гипертиреозу (тиреотоксикозу).
Клетки соединительной и жировой ткани глазницы также имеют рецепторы к тиреоидному гормону, из-за чего они могут быть целью повреждающего действия аутоантител при Базедовой болезни. В результате возникает отёк глазодвигательных мышц и ретробульбарной клетчатки, давление в глазнице возрастает, из-за чего глаз фактически выдавливается наружу, подобно пробке в бутылке шампанского. Отёк также нарушает венозный отток, из-за чего страдает и сам глаз. По такому механизму возникает эндокринная офтальмопатия, лечение этой патологии может представлять трудности и требует обязательной терапии основного заболевания.
Симптомы эндокринной офтальмопатии
Разными учёными описано более 30 признаков и симптомов ЭОП. В основном причиной их возникновения считают отёк и воспаление мягких тканей орбиты. Клинически наиболее значимые симптомы:
- выпячивание глазного яблока (пучеглазие) — проптоз;
- появление полоски склеры между краем радужки и веком сверху — признак Кохера;
- расширение глазной щели из-за спазма век, придающее взгляду удивлённый вид — признак Дальримпля;
- дрожание закрытых век — признак Розенбаха;
- редкое или моргание — признак Штельвага;
- отставание или неподвижность верхнего века при взгляде вниз — признак Грефе;
- невозможность полностью сомкнуть веки — лагофтальм;
- отёк век — признак Энрота.
Неспецифические симптомы ЭОП включают в себя:
- распирающие боли за глазами, усиливающиеся при движении глазного яблока;
- чувство «песка» или инородного тела в глазах;
- слезотечение;
- фотофобия;
- пелена перед глазами, двоение;
- покраснение склёры глаза, конъюнктивы, сосудистая инъекция.
Неспецифические симптомы могут возникать из-за лагофтальма — неполное смыкание век приводит к раздражению роговицы, лишённой защиты от пересыхания и попадания инородных тел. В тяжёлых случаях следствием этого является кератопатия, кератит или язва роговицы. Лагофтальм увеличивает риск инфицирования конъюнктивы и склеры.
Нарушение венозного оттока может приводить к увеличению внутриглазного давления, из-за чего больные жалуются на боли в глазах, головные боли. По этой же причине возникают застойные явления в сетчатке, отёк зрительного нерва, ретинопатия. Ущемление или сдавливание зрительного нерва приводит к снижению зрения, сужению полей зрения, исчезновению роговичного рефлекса и потере цветового зрения. Эти признаки свидетельствуют о тяжёлой ЭОП. Степень проптоза варьирует. Его выраженность можно измерить в миллиметрах с помощью специального прибора — экзофтальмометра. При значительном экзофтальме возможен подвывих глазного яблока, приводящем к повреждению зрительного нерва.
Двоение в глазах является признаком миопатии глазодвигательных мышц. Из-за их воспаления могут быть ограничены движения глазного яблока. В начале заболевания эти симптомы могут возникать периодически, однако с течением времени приобретают хронический характер.
Особенность ЭОП — связь с табакокурением. У курящих пациентов симптомы и тяжесть патологии намного более выражены, по сравнению с некурящими. Риск возникновения глазных осложнений тиреотоксикоза у таких больных выше в 5 раз. Отказ от курения является обязательным требованием перед началом лечения, так как облегчает терапию и улучшает прогноз.
Обнаружили симптомы данного заболевания?
Звоните
Наши специалисты проконсультируют Вас!
Диагностика эндокринной офтальмопатии
Диагностика ЭОП основывается на характерных признаках заболевания, которыми сопровождается эндокринная офтальмопатия. Симптомы, характерные для неё, хорошо известны любому врачу-эндокринологу. Но в некоторых случаях проптоз является признаком других патологий глазницы — опухолей, воспаления ретробульбарной клетчатки из-за инфекции, кровоизлияния, переломов глазницы, объёмных образований и т.д. По этой причине диагностика обязательно дополняется лабораторными и инструментальными исследованиями.
Лабораторная диагностика ЭОП
Лабораторная диагностика ЭОП проводится для оценки тиреоидного статуса пациента (гипертиреоз, гипотиреоз, эутиреоз), определения уровней тиреотропного гормона. Высокий уровень тиреоидных гормонов или тиреотоксикоз, низкий уровень ТТГ подтверждает эндокринную природу патологии. Затем проводится анализ крови на аутоантитела к рецепторам ТТГ, тиреоглобулину и тиреопероксидазе. При положительном результате диагноз диффузного токсического зоба, а также эндокринной офтальмопатии, более чем вероятен.
Инструментальная диагностика ЭОП
Инструментальные исследования — УЗИ, МСКТ и МРТ проводят для исключения объёмных образований глазницы. При этом выявляются признаки диффузного отёка ретробульбарной клетчатки, изолированный или диффузный отёк глазодвигательных мышц, диагностируется компрессия зрительного нерва. Такие изменения могут определяться и у пациентов без явных признаков патологии.
Лечение эндокринной офтальмопатии
Тактика лечения ЭОП зависит от тяжести состояния. При наличии угрозы потери зрения, ведётся агрессивная терапии, вплоть до хирургического вмешательства.
Лечение тяжёлой эндокринной офтальмопатии
Основой консервативной терапии тяжёлых форм ЭОП является системное назначение высоких доз глюкокортикостероидов (пульс-терапия) — преднизолона, метилпреднизолона. Предпочтительный метод введения препаратов — внутривенный (меньше осложнений, по сравнению с таблетированными средствами). Ретробульбарное введение ГКС не рекомендуется. Улучшение состояния наблюдается через 1-2 недели. При назначении глюкокортикостероидов необходимо учитывать вероятность рецидива после отмены препаратов (синдром отмены).
Существует много схем назначения глюкокортикостероидов при ЭОП. Доза препаратов варьирует от 60-80 мг в день, на протяжении нескольких месяцев, до 500 мг в неделю, на протяжении 6 недель, с последующим переходом на поддерживающую дозу или постепенную отмену. При отсутствии эффекта от системной гормональной терапии проводится хирургическая декомпрессия орбиты (удаляется часть костей глазницы).
Применение лучевой терапии на область орбиты имеет противоречивые сведения об эффективности у пациентов с диагнозом эндокринная офтальмопатия, лечение таким образом может привести к плохим результатам в долгосрочной перспективе. Суммарная доза облучения не должна превышать 20 грей. В целом, метод не считается приемлемой альтернативой глюкокортикостероидам.
Кератопатия или язва роговицы, возникающие как следствие неполного смыкания век, часто являются осложнением тяжёлой ЭОП. В таких случаях назначается местное лечение с помощью ежечасного нанесения антибактериальных, увлажняющих и заживляющих средств. Цель лечения — добиться полного закрытия глазной щели. В таких случаях декомпрессия орбиты является альтернативным способом предотвратить дальнейшее повреждение роговицы (с возможной перфорацией и потерей зрения).
При отсутствии эффекта от назначения ГКС возможно начало иммуносупрессивной терапии, подавляющей аутоиммунный процесс. Для лечения применяются циклоспорин, азатиоприн. Эффективность иммуносупрессивной терапии не доказана и многими учёнными считается терапией отчаяния — когда все возможные методы не дали эффекта.
Удаление щитовидной железы в сочетании с гормональной терапией или без у некоторых пациентов по эффективности сравнимо с назначением кортикостероидов. Однако однозначных рекомендаций и показаний к этому виду лечения нет.
Похожая тактика применяется и при ЭОП средней степени тяжести. В целом, даже такие экстремальные методы, как хирургическая декомпрессия, считаются достаточно безопасными. Лечение даёт положительный эффект у более чем 80% пациентов с тяжёлой офтальмопатией.
Лечение лёгкой ЭОП
У части больных офтальмопатия протекает в лёгкой форме. В таких случаях показанием к лечению с помощью глюкокортикостероидов является желание пациента улучшить свое качество жизни. В целом, для этой группы больных приём кортикостероидов не показан, так как риск их назначения превышает возможный положительный эффект. Вместо этого назначаются местные противовоспалительные препараты и средства, увлажняющие слизистую глаза.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом
или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Источник
Ячмень
Ячмень на глазу: чем лечить, как избавиться, быстрое лечение. Как выглядит ячмень на фото. Как убрать ячмень с глаза у ребенка
LensMaster.ru
2021-02-08T16:40:25+03:00
Ячмень (гордеолум) — это инфекционное заболевание, которое развивается в фолликулах ресниц у их корня или в железах века. В результате образуется нарыв — из-за продолговатой формы он напоминает зернышко, отсюда и народное название заболевания. Как выглядит ячмень, в чем причины его появления и как можно вылечить инфекцию у взрослого или ребенка, мы расскажем в этой статье.
Оглавление
- Причины появления ячменя на глазу
- Виды ячменя
- Симптомы
- Стадии заболевания
- Как лечить ячмень
- Чем лечить ячмень на глазу на начальных стадиях
- Чем лечить ячмень у ребенка
- Осложнения ячменя
- Что делать, если ячмень часто повторяется
Что такое ячмень на глазу? Это воспаление в луковице ресницы, которое сначала выглядит как небольшая припухлость красного цвета на веке, а затем может развиться в гнойник с прозрачной наружной стенкой и желтым или белым содержимым. Ячмень не только отталкивающе выглядит, но и доставляет сильный дискомфорт: в пораженной области ощущаются зуд и жжение, появляется боль при моргании или прикосновениях, человека не покидает раздражающее чувство, что в глазу находится инородный предмет. Если не начать своевременное лечение, ячмень может возникать снова и снова или давать серьезные осложнения.
Причины появления ячменя на глазу

В 9 из 10 случаев причиной появления ячменя на глазу является стафилококковая инфекция — например, происходит заражение бактериями золотистого стафилококка. Они живут на коже, в волосах, в носу, в кишечнике, в горле. По данным ВОЗ, около 20 % населения Земли заражены этой инфекцией. Бактерии могут долгое время себя не проявлять, но при определенных условиях (общем истощении организма, заболеваниях глаз и др.) проникают в волосяной мешочек ресницы или в сальную железу Цейса и вызывают воспаление. Также среди причин, отчего может появиться ячмень на глазу, можно отметить стрептококк и клеща-паразита демодекса.
Факторами риска развития ячменя являются:
- ослабленный иммунитет;
- жирная кожа;
- переохлаждение;
- пренебрежение правилами гигиены;
- сахарный диабет;
- блефарит (воспаление края век);
- ·конъюнктивит;
- патологии эндокринной системы;
- болезни пищеварительной системы;
- авитаминоз;
- иммунодефицитные состояния;
- аллергия;
- нарушения обмена веществ;
- травмы век;
- использование дешевой косметики и нанесение ее грязными инструментами.
Ячмень обычно называют незаразным. Однако если гной, выделяемый из вскрытой капсулы, попадет на кожу или слизистую другого человека, есть шансы, что у него также разовьется болезнь.
Виды ячменя
Если посмотреть на фото ячменя на глазу, заметно, что нарыв может быть в области ресниц или в толще века. Так разделяют 2 вида заболевания: 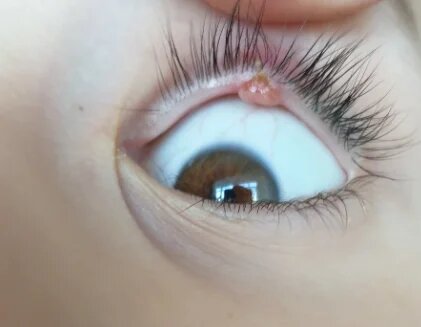
- Наружный ячмень — это воспаление волосяного мешочка у края века. Созревший гнойник самопроизвольно выходит наружу на 3-4 день после появления первых симптомов.
- Внутренний ячмень — воспаление желез на внутренней стороне века. Гнойник вскрывается со стороны конъюнктивы, также на 3-4 день.
В большинстве случаев при ячмене возникает один гнойник. Множественные ячмени свидетельствуют о серьезном снижении иммунитета и других системных заболеваниях, как правило, сопровождаются высокой температурой, слабостью, снижением аппетита. Требуется немедленно обратиться к врачу для диагностики, чтобы выявить причины развития множественного ячменя и начать комплексное лечение.
Симптомы
Чтобы понять, что требуется лечение ячменя на глазу, нужно быть уверенным, что вы страдаете именно от этого заболевания. Помимо основного симптома — появления на веке болезненной припухлости, которая внешне напоминает прыщик, — есть и другие признаки:
- покраснение и отек века;
- повышенное слезоотделение;
- боль при моргании;
- зуд.
Если у человека сильно ослаблен иммунитет, то инфекция может проявлять себя повышенной температурой, головными болями, увеличением лимфоузлов в размерах.
Стадии заболевания
Чтобы понять, как быстро вылечить ячмень, желательно для начала понять, как протекает болезнь. Всего выделяют 4 стадии.
| Стадия | Сколько продолжается | Описание |
| Инфильтративная | 2-3 дня | В области века ощущается зуд, иногда переходящий в жжение. Появляется покраснение и отек. До века больно дотрагиваться. |
| Нагноение | 2-3 дня | Формируется гнойник. Он выглядит как большой прыщ округлой формы. Головка беловатая или желтоватая. |
| Прорыв | 1-2 дня | Капсула прорывается самостоятельно, либо ее вскрывает офтальмолог или хирург. После прорыва гной может продолжать сочиться несколько дней. |
| Заживление | 5-7 дней | На веке формируется корочка. Постепенно под ней образуется новая кожа, впоследствии корочка отваливается. |
Как лечить ячмень
Методы борьбы с инфекцией отличаются в зависимости от стадии заболевания. Если на начальных этапах прописывается противовоспалительное и антибактериальное лечение, то на поздних, после вскрытия капсулы, необходима обработка антисептиком для исключения повторного нагноения. Давайте подробно разберем, как вылечить ячмень на глазу в зависимости от прогресса болезни.
Чем лечить ячмень на глазу на начальных стадиях
Люди со здоровым иммунитетом могут попробовать вылечить заболевание на ранних стадиях, когда оно проявляется покраснением и зудом века, а также ощущением инородного тела в глазу. Нужно иметь в виду, что избежать появления гнойника, скорее всего, не получится при рецидиве инфекции, а также при наличии хронических болезней иммунной и щитовидной систем.
Рекомендации, как вылечить ячмень, есть и в традиционной, и в народной медицине. Приведем наиболее действенные методы.

Сухое тепло. Можно использовать теплые (не горячие!) предметы, которые долго удерживают температуру: завернутую в мешочек соль, вареное яйцо. Также поможет УВЧ-терапия. Очень важно помнить, что этот домашний метод подходит только на первой стадии заболевания: если воздействовать теплом на гнойник, можно существенно усугубить инфекцию.
Компрессы. Обязательно использовать стерильные материалы (вату, тампоны, бинты). Их вымачивают в спирте с водой (пропорция 1:1) или отваре календулы (1 столовая ложка на 200 мл воды, готовится на водяной бане). Компрессы оставляют на 15-20 минут.
- Протирание. Используют раствор «Фурацилина»: он помогает предупредить распространение инфекции и уменьшает воспаление. Протирать глаза можно с промежутком в несколько часов.
- Глазные капли от ячменя на глазу. Нужно выбирать средства с антибиотиками. Их закапывают от 3 до 6 раз в день, чтобы бороться с микробами и не дать процессу распространиться. От ячменя помогут следующие лекарства: «Альбуцид», «Тобрисс», «Фуциталмик», «Вигамокс», «Левомицетин».
- Антибактериальное лечение мазями. Оно необходимо, чтобы снизить бактериальную активность вокруг очага. Чем мазать ячмень на глазу? Подойдут глазные мази: «Флоксал», «Максидекс», тетрациклиновая и гентамициновая мази, «Левомеколь», «Эубетал», «Тобрекс». Как правило, их закладывают на ночь, поскольку они могут снижать качество зрения.

Поскольку на развитие заболевания сильно влияет состояние иммунитета, важным советом, как быстро вылечить ячмень на глазу, будет правильно питаться, употребляя достаточное количество витаминов или добавив дополнительно поливитаминные комплексы.
Как избавиться от ячменя на глазу после появления гнойника
Капсула с гноем, как правило, появляется на 3-4 день и вскрывается в течение нескольких суток. После того как это произошло, необходимо убрать гной и позаботиться о профилактике повторного нагноения. Для этого ранку обрабатывают йодом или зеленкой. Также можно использовать капли: раствор сульфацил-натрия, «Фурацилин» и другие лекарственные препараты с противомикробным воздействием.
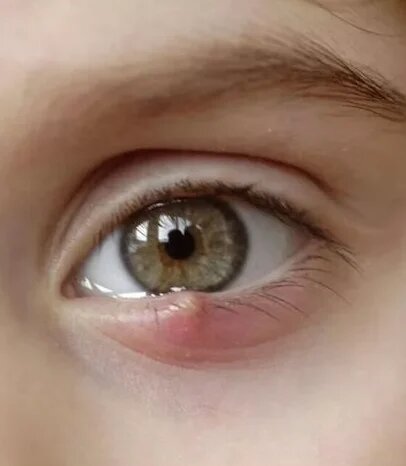
Если на 6-7 сутки капсула не вскрылась, необходимо идти к врачу. Не стоит искать, как убрать ячмень с глаза самостоятельно: отсутствие прорыва означает, что стенки капсулы слишком плотные, попытки проткнуть ее могут привести к серьезной травме.
Врач вскрывает капсулу в условиях стационара или поликлиники. Может использоваться местная анестезия. Как и в случае с фурункулом или чиреем на глазу, гнойник аккуратно вскрывается, после чего врач контролирует отделение гноя. Если у пациента множественный ячмень либо заболевание повторяется не в первый раз за небольшой промежуток времени, могут назначаться антибиотики в форме таблеток или порошков. Самые эффективные лекарства от ячменя на глазу — это «Доксицилин», «Ампицилин», «Амоклав», «Флебоклав», «Азитрокс», «Сумамед». Чаще всего их принимают в течение 5-7 дней.
Чем лечить ячмень у ребенка
Ячмень у ребенка, к сожалению, нередкое явление. Во-первых, из-за того, что малыши и подростки нередко пренебрегают правилами гигиены, во-вторых, из-за несформировавшегося иммунитета. При этом маленькие дети часто не могут сформулировать, что их беспокоит, поэтому «поймать» инфекцию на ранних стадиях не получается.
Если есть подозрение, что у ребенка ячмень на нижнем или верхнем веке, желательно как можно быстрее попасть к врачу: малышу сложно объяснить, что тереть глаза нельзя, поэтому инфекция может быстро распространиться, в том числе на второй глаз. Кроме того, у детей есть склонность к рецидиву заболевания без комплексного лечения.
Начать стоит с того, чтобы следить за гигиеной рук и подробно объяснить ребенку, почему нельзя трогать глаза. Обязательно регулярное протирание «Фурацилином». Из медикаментов для лечения ячменя на глазу используются антибактериальные капли — мази сложно нЧем лечить ячмень у ребенкаакладывать на небольшое веко. Если иммунитет ребенка ослаблен, врач также назначит прием антибиотиков перорально.
Осложнения ячменя
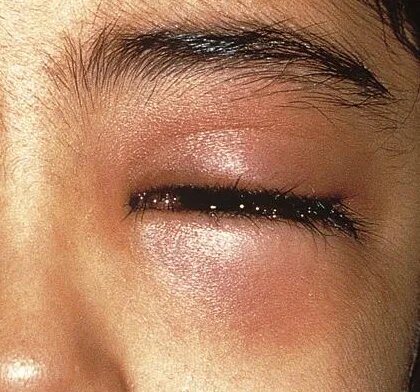 Ячмень на веке опасен тем, что имеет очень серьезные осложнения. Если иммунитет у пациента крепкий, то заболевание может пройти само, даже без использования медикаментов. А вот когда организм истощен, ячмень не только повторяется снова, но и может привести к опасным состояниям.
Ячмень на веке опасен тем, что имеет очень серьезные осложнения. Если иммунитет у пациента крепкий, то заболевание может пройти само, даже без использования медикаментов. А вот когда организм истощен, ячмень не только повторяется снова, но и может привести к опасным состояниям.
Гнойный конъюнктивит. Если не следить за гигиеной глаз и не использовать антибактериальные мази и капли, то инфекция распространится на конъюнктиву.
Халязион. Это состояние, когда в толще века, в мейбомиевых железах, формируется киста. На фото ячмень и халязион могут быть похожи, однако методы лечения разные: кисту часто приходится устранять при помощи инъекций или хирургическим путем.
Флегмона глазницы. Это гнойное воспаление орбитальной клетчатки, которое сопровождается сильной болью, температурой, отеком век и может привести к снижению зрения.
Тромбофлебит сосудов глаза. Так называют бактериальное воспаление венозной стенки. Ее поражает инфекция, распространившаяся от ячменя, что приводит к покраснению глаз, кровоизлияниям, изменениям глазного дна, снижению остроты зрения.
Менингит. Это смертельно опасное заболевание, которое приводит к коме, эпилептическим припадкам, потере зрения и слуха. Менингит обычно развивается на фоне флегмоны глазницы, поскольку структуры глаза расположены в непосредственной близости к оболочке головного мозга.
Что делать, если ячмень часто повторяется
Часто повторяющийся ячмень сигнализирует о наличии более серьезных заболеваний. В этом случае доктора рекомендуют пройти полное обследование организма, чтобы выявить проблемы со стороны щитовидной железы, иммунной системы, органов ЖКХ. Например, регулярные глазные инфекции у детей могут быть вызваны проблемами с усвоением пищи. Наиболее частая причина возникновения повторяющегося ячменя у взрослых пациентов — сахарный диабет.
Для постановки точного диагноза врач назначит диагностику. Она обязательно должна включать общий анализ крови, анализ крови на глюкозу, ВИЧ, гепатиты, анализ микрофлоры кишечника. Если ячмень находится в острой стадии, берется соскоб, чтобы определить возбудителя, проводится тест на чувствительность к антибиотикам, проводится исследование ресниц на поражение их клещом демодексом.
Вот основные методы, как убрать ячмень и предотвратить возвращение болезни.
- Прием адекватных, нацеленных на конкретный тип бактерий медицинских препаратов.
- Своевременные диагностика и лечение любых заболеваний глаз, начиная от конъюнктивитов и заканчивая поражением ресниц клещом.
- Сбалансированное питание.
- Прием витаминов.
- Отказ от вредных привычек.
- Регулярный отдых.
- Физическая активность по возрасту.
- Контроль уровня сахара в крови.
- Усиление иммунитета иммуномодулирующими препаратами.
Главный секрет быстрого лечения ячменя — своевременное обращение к офтальмологу. Чем раньше будет назначена терапия, тем выше шансы вылечить заболевание без образования гнойника.
Источник