Остеофиты позвоночника причины, симптомы, методы лечения и профилактики
Содержание статьи
Остеофиты. Боль в шее и верхней конечности, связанная с остеофитами.
Значительное число пожилых людей вследствие шейного спондилеза испытывают боли в шее и руке.
Этиология. В результате дегидратации диска и его сужения по краям тел позвонков образуются остеофиты. В зависимости от места их расположения (отверстие или канал) происходит сдавление корешка спинномозгового нерва или спинного мозга, или одновременно их обоих. Деформирующий артроз фасеток и гипертрофия связок также сужают спинномозговой канал и отверстия. Со временем процесс захватывает более чем один диск. Патология обычно распространяется от С4 к С7.
Обследование при болях из-за остеофитов
1. Анамнез. Эта патология встречается у более пожилых пациентов по сравнению с пациентами, страдающими выпячиванием диска, хотя эти две группы могут пересекаться. У 90 % пациентов боль в шее появляется постепенно, со временем она распространяется на верхнюю конечность. Боль иррадиирует в плечевой сустав и руку. Существуют дерматомные зоны, позволяющие распознать уровень компрессии корешка. Пациенты предъявляют разнообразные жалобы на боли в затылочной области, между лопатками, онемение, пощипывание и слабость. Боль часто возникает ночью, заставляя пациента просыпаться. В 10 % случаев течение заболевания асимптоматическое и возникновение боли в шее и руке часто вызывает переразгибание/ сгибание шеи (хлыстовая травма шеи) в результате травмы (ДТП). У значительного процента больных наблюдается поражение нескольких дисков, что затрудняет определение уровня или уровней, на которых имеется радикулопатия.
2. Клиническое обследование
Осмотр шеи. Пальпаторно определяется болезненность остистых отростков, особенно вблизи уровня поражения, и паравертебральных мягких тканей. Болезненное ограничение разгибания и поворота головы в сторону больной конечности является классическим признаком.

Осмотр верхней конечности при болях из-за остеофитов.
С5 радикулопатия (дегенерация диска С4-С5) проявляется болью и онемением, распространяющимся к плечевому суставу с одновременной слабостью дельтовидной мышцы (ограничено отведение плеча). Одновременное тестирование обеих дельтовидных мышц путем надавливания на разведенные руки показывает незначительное снижение силы мышцы на пораженной стороне. Объективного рефлекса для тестирования данного состояния не существует.
С6 радикулопатия (дегенерация диска С5-С6). Уровень С5-С6—второй наиболее часто встречающийся уровень для поражения диска с образованием остеофитов. Боль и онемение иррадиируют поперек верхней части шеи и вдоль двуглавой мышцы плеча к латеральному краю предплечья и дорсальной поверхности I и II пальцев. Онемение обычно развивается в дистальных отделах. Наблюдаются слабость бицепса, ослабленный рефлекс с двуглавой мышцы и слабость разгибания кисти.
С7 радикулопатия (дегенерация диска С6-С7). На уровне С6-С7 поражения диска встречаются наиболее часто. Боль иррадиирует поперек верхней части шеи, трехглавой мышцы и вдоль заднелатеральной поверхности предплечья к среднему пальцу. Онемение отмечается более дистально. Также характерны слабость и снижение рефлекса трехглавой мышцы.
C8 радикулопатия (дегенерация диска С7-Тh2) наблюдается редко. Боль и онемение иррадиируют поперек шеи и вниз по руке к четвертому и пятому пальцам. Кисть находится в положении сгибания, и сила мышц кисти, особенно разгибателей пальцев, снижена. с. Осмотр нижней конечности. На ранних стадиях развития заболевания походка остается нормальной, несмотря на оживление сухожильно-периостальных рефлексов и появление симптома Бабинского. Походка обычно остается нормальной, даже когда имеются рентгенологические признаки выраженной компрессии спинного мозга. Иногда наблюдается миелопатия. При более длительной и выраженной компрессии могут наблюдаться спастическая походка и нарушение функции тазовых органов. В более тяжелых случаях пациент нуждается в трости или костылях. В редких случаях патология прогрессирует до такой степени, что больной нуждается в кресле-каталке.
Рентгенография при болях из-за остеофитов
На обзорных рентгенограммах заметно сужение диска и формирование остеофитов. На косых рентгенограммах можно наблюдать сужение межпозвонковых отверстий.
MPT превосходно демонстрирует компрессию спинномозгового нерва и спинного мозга остеофитами, но с ее помощью нельзя визуализировать детальную анатомию костных структур, как при КТ.
Компьютерная томография лучше демонстрирует костные структуры, чем МРТ, но нервные образования не видны. Для этой группы больных одновременное выполнение МРТ и КТ является идеальным, но это дорогие исследования, и поэтому вначале у пациента, страдающего шейной радикуломиелопатией, выполняют МРТ.
Электромиография (ЭМГ) и исследование скорости проведения по нервным волокнам. ЭМГ можно выполнить у пациентов с несколькими уровнями спондилеза для определения наиболее пораженного корешка.
Рекомендации при болях из-за остеофитов
1. Медикаментозная терапия. В качестве первичной лекарственной терапии идеальным является применение НПВС с ацетоминофеном или без него. Ежедневный прием блокаторов Н2-рецепторов (например, циметидина) позволяет предотвратить гастрит, связанный с приемом НПВС. Можно назначать такие аналгетики, как пропоксифен, кодеин и его аналоги. Иногда могут быть эффективны миорелаксанты, например, метакарбамон. В то же время, назначение наркотиков и бензодиазепинов нецелесообразно из-за хронического течения заболевания. Однако в связи с тем, что злоупотребление этими препаратами менее вероятно у пожилых людей, один из данных препаратов может быть назначен.
2. Мягкий шейный воротник
3. Физиотерапевтические процедуры. Тепло, ультразвук, массаж, вытяжение и чрескожная электростимуляция нервов могут уменьшить симптомы. Консервативное лечение эффективно в течение многих лет приблизительно у 20 % пациентов с радикулопатией. Большинство пациентов испытывают небольшие боли в сочетании с постоянной умеренной мышечной слабостью. Истинная миелопатия в этой группе пациентов развивается редко. 4. Осмотр специалиста в области вертебрологии. Оперативное вмешательство по поводу шейной спондилезной радикулопатии почти всегда выполняется в плановом порядке. Результаты операции при локализации поражения на одном уровне лучше, чем при многоуровневой патологии, особенно при наличии болей в шее. Показатели силы движения в верхней конечности 3~5 или ниже и любой признак миелопатии являются показанием для обращения к нейрохирургу. Передний доступ предпочтительнее заднего, если остеофиты располагаются над всем спинным мозгом. Хирургическое вмешательство эффективно в 90—95 % случаях у пациентов с одним или несколькими уровнями поражения, но боль в шее уменьшается только у 70—75 % пациентов, имеющих патологию на разных уровнях. Полное избавление от корешковых болей наблюдается приблизительно в 40—60 % случаев. Каких-либо возрастных ограничений для операции не существует, противопоказания к хирургическому вмешательству определяет состояние здоровья пациента. Пожилые больные хорошо переносят оперативные вмешательства, и процент смертности минимален. Если миелопатия сопровождается нарушением походки, то выполненная декомпрессия может улучшить функцию на 1 степень по шкале Nurick у 70-80 % пациентов. Длительность существования симптомов очень важна для пациентов с нарушением походки. Поэтому показано раннее направление на оперативное лечение.
— Также рекомендуем «Метастазы в позвоночнике. Боль в шее при метастазах позвоночника.»
Оглавление темы «Хронические головные боли. Боли в шее.»:
1. Посттравматическая головная боль. Невралгия тройничного нерва.
2. Обследование при хронической головной боли. Анамнез при хронической головной боли.
3. Клиническое обследование при хронической головной боли. Объективное обследование при хронической головной боли.
4. Показатели органических заболеваний при хронической головной боли. Признаки органики при хронической головной боли.
5. Лабораторные исследования при хронической головной боли. Люмбальная пункция при хронической головной боли.
6. Связанная с травмой боль в шее без иррадиации в верхнюю конечность. Обследование при болях в шее при травме.
7. Спондилоартроз. Нетравматическая боль в шее вследствие спондилоартроза.
8. Радикулопатия. Боль в шее, отраженная в руку при грыже межпозвонкового диска.
9. Остеофиты. Боль в шее и верхней конечности, связанная с остеофитами.
10. Метастазы в позвоночнике. Боль в шее при метастазах позвоночника.
Источник
Остеофиты позвоночника причины, симптомы, методы лечения и профилактики

Дата публикации: 23.02.2018
Дата проверки статьи: 29.11.2019
Остеофиты позвоночника или спондилез — костные разрастания, сигнализирующие о дегенеративных изменениях в отделах позвоночника. Нередко они диагностируются у людей старше 60 лет. Разрастания костной ткани сопровождаются болевым синдромом и могут вызывать неврологические нарушения. В редких случаях они приводят к сковыванию движений, человеку становится сложно повернуть голову.
Симптомы остеофитов позвоночника
Если остеофиты образовались в шейном отделе позвоночника, то они вызывают следующие симптомы:
- боль в затылке, отдающая в руки;
- головокружение;
- шум в ушах;
- ограничение подвижности при повороте головы;
- частичная потеря зрения;
- тошнота и рвота.
При таком недуге вены и артерии сильно сдавливаются, что приводит к повышению внутричерепного давления.
Остеофиты в грудном отделе позвоночника могут никак не проявляться. Человек не знает о наличии болезни, однако она опасна тем, что способна вызывать полный паралич в данном отделе.
Для костных наростов в поясничном отделе позвоночника характерно появление нескольких симптомов:
- ноющий болевой синдром в нижней части спины при ходьбе или длительном пребывании в положении стоя;
- боль в пояснице, отдающая в бедро;
- онемение конечностей;
- ощущение покалывания в ногах и руках.
В редких случаях остеофиты приводят к дисфункции органов пищеварения и мочевого пузыря.
Остеофиты позвоночника возникают вследствие таких причин:
- аномальное развитие межпозвонковых дисков;
- сколиоз;
- постоянное напряжение спины при занятиях спортом или подъеме тяжестей;
- неправильное питание;
- генетическая предрасположенность;
- травмы позвоночника;
- эндокринные заболевания;
- плоскостопие;
- наличие избыточного веса;
- фасеточный синдром;
- нарушение обменных процессов;
- малоподвижный образ жизни;
- возрастные изменения;
- неврологические заболевания.
Стремительное разрастание остеофитов приводит к изнашиванию межпозвоночного диска, повышения нагрузки на связки и суставы и накоплению в них извести.
Врачи выделяют 4 вида остеофитов:
- массивные — возникают на фоне доброкачественных или злокачественных новообразований в хряще или кости, имеют форму шпоры или козырька на рентген-снимках;
- дегенеративно-дистрофические — причиной таких наростов считается деформирующий артроз, приводящий к ограничению движений суставов.
- посттравматические — последствия травм и различных повреждений костной структуры;
- периостальные — появляются при остром или хроническом воспалении в надкостнице.
По местам локализации костные наросты бывают передними, задними, переднебоковыми и заднебоковыми. Передние остеофиты редко провоцируют боли и образуются на передней части позвонка. Задние остеофиты сопровождаются острым болевым синдромом, поскольку сдавлены нервные окончания. Переднебоковые внешне по форме напоминают птиц. Возникают в тех участках позвонков, где происходит наибольшее давление. Заднебоковые остеофиты образуются в шейном отделе позвоночника.
Диагностика
При запущенном заболевании врач может выявить остеофиты при пальпации. Если остеофиты небольшого размера, то пациенту назначают рентгенографию, МРТ или компьютерную томографию. Они демонстрируют изменения в костной ткани позвонков, состояние спинного мозга и нервных корешков.
Для диагностики остеофитов позвоночника в сети клиник ЦМРТ используют ряд методов:
К какому врачу обратиться
Остеофиты относятся к патологиям опорно-двигательного аппарата. Их лечит ортопед. Он ставит диагноз, назначает и контролирует лечение. Если разрастание костной ткани сопровождается сильными болями, обратитесь к неврологу.
Лечение остеофитов позвоночника
Спондилез относится к опасным патологиям, быстро прогрессирует и часто вызывает осложнения. При остеофитах позвоночника больной должен носить ортопедический воротник или корсет.
В запущенных случаях потребуется оперативное лечение. К наиболее современным и эффективным хирургическим методикам относятся:
- фасектомия — хирург полностью удаляет фасеточный сустав с наростом;
- фораминотомия — в ходе операции увеличивают расстояние между позвонками с целью уменьшить давление на нервы;
- ламинэктомия — частичное или полное иссечение пластины;
- ламинотомия — врач делает небольшое отверстие в костной пластине, защищающей позвоночный канал.
При остеофитах в шейном отделе позвоночника необходимо длительно принимать обезболивающие препараты, мышечные релаксанты и противовоспалительные средства. Они помогают избавиться от боли и спазмов. Также врач назначает витамины группы B и никотиновую кислоту для формирования костной ткани. Для уменьшения мышечного напряжения полезно использовать минеральные комплексы, содержащие кальций, магний и фосфор. При нарушенном кровообращении следует наносить на пораженные участки согревающие мази.
Больному рекомендуется ограничить физическую активность до исчезновения боли и воспаления. Далее следует регулярно выполнять умеренные упражнения лечебной физкультуры, постепенно увеличивая нагрузку. Хорошо себя зарекомендовала в борьбе с болезнью мануальная терапия. Для уменьшения мышечного спазма полезно делать массаж. При выявлении воспалительного процесса и отека в области фасеточных суставов потребуются инъекции стероидов.
Для лечения остеофитов позвоночника в сети клиник ЦМРТ применяют следующие методы:
В редких случаях операция на позвоночнике может вызывать серьезные осложнения:
- попадание инфекции;
- повреждение спинного мозга;
- нестабильность позвоночника;
- нарушение мочеиспускания;
- болевые ощущения в позвоночном столбе и нижних конечностях.
Профилактика остеофитов позвоночника
Для предотвращения образования костных наростов необходимо соблюдать ряд правил:
- вести активный образ жизни;
- при длительном сидении в офисе следует каждые 2 часа делать небольшую разминку шеи, спины и мышц грудной клетки;
- следить за осанкой;
- нормализовать питание;
- откорректировать вес;
- избегать перееданий;
- отказаться от использования твердых и высоких подушек;
- своевременно лечить патологии позвоночника;
- каждые 3 месяца проходить курс массажа.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Остеофиты
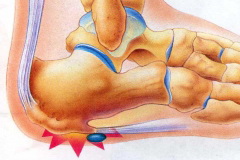
Остеофиты — эта патологические костные разрастания неправильной формы, которые развиваются при окостенении надкостницы, связок и других прилежащих к суставу тканей, и при нормальном развитии скелета отсутствуют.
Встречаются остеофиты в крупных суставах, таких как плечевые, локтевые, тазобедренные, коленные и голеностопные. Встречаются они так же на позвонках, ребрах, ключицах и др.
Причины возникновения
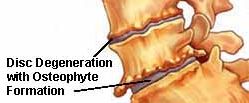
По механизму своего развития остеофиты делятся на 8 основных видов:
Посттравматические: возникают после травмы надкостницы с ее отслоением, переломы кости. Особенно стимулирует образование остеофитов попавшая в рану инфекция при открытом переломе.
Остеофиты денегеративно-дистрофического происхождения формируются в тех суставах, где по различным причинам идет активное разрушение суставного хряща и повреждение кости под хрящом. Примером такого процесса может быть деформирующий артроз коленного сустава, при котором остеофиты коленного сустава развиваются как ответ на повреждение подхрящевого слоя кости и ограничивают движения в суставе, замедляя, таким образом дальнейшее разрушения хряща и деформацию сустава.
Остеофиты, образующиеся при воспалительных процессах. Например, при остеомиелите,туберкулезе, бруцеллезе, ревматоидном артрите.
Остеофиты, возникающие при некоторых системных изменениях в скелете, в результате эндокринных нарушений. Например, при акромегалии.
Остеофиты при поражении ЦНС: остеофиты могут развиваться при различных заболеваниях нервной системы, когда нарушается иннервация (поступление в ткани нервных импульсов) тканей.
Остеофиты, образующиеся в результате чрезмерных физических нагрузок, в местах раздражения надкостницы сильными и частыми сокращениями прикрепляющихся к ней мышц.
Остеофиты, образующиеся в результате образования микронадрывов капсулы сустава или ее ущемления между суставными поверхностями суставов при резких в них движениях. Примером таких повреждений является «нога футболиста», при котором в ответ на повреждение капсулы сустава появляются остеофиты голеностопного сустава по переднему краю суставной поверхности большеберцовой кости.
Симптомы
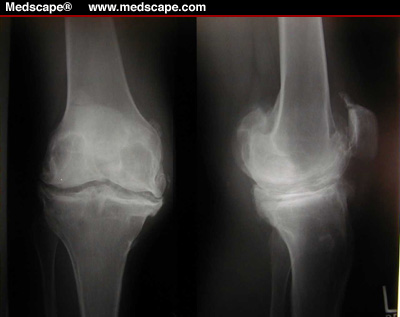
Остеофиты вырастают до определенной величины, прекращают свой рост и, как правило, в течение долгого времени остаются без изменений.
Вначале остеофиты имеют хрящевое строение с очагами окостенения. Затем приобретают структуру мягкой губчатой кости. Заканчивают свое развитие остеофиты образованием плотной компактной костной ткани.
Описаны случаи развития остеопороза и процессов разрушения костной ткани остеофита, которые могут приводит к частичному или полному рассасыванию костного выроста.
Исключением являются остеофиты, приводящие к сдавлению нервных стволов, или глубоко внедряющиеся в мышцы. Такие остеофиты могут провоцировать появление болей различной степени интенсивности.
В одних случаях остеофиты являются защитным механизмом при развитии патологического процесса в суставе, ограничивая движение и, таким образом, предохраняя сустав от дальнейшего разрушения суставных поверхностей костей и суставного хряща при нагрузке.
В некоторых случаях остеофиты сами становятся источником травмирования тканей и только усугубляют процессы разрушения сустава. Так, например, остеофиты голеностопного сустава способствуют ущемлению капсулы голеностопного сустава между костным выростом и суставной поверхностью таранной кости, что приводит к усилению болей, появлению отека и воспаления в суставе.
Диагностика
Остеофиты часто являются случайными находками на рентгенограмме при проведении обследования по другим поводам. Реже остеофиты можно прощупать пальцами, если они больших размеров и расположены близко к поверхности кожи.
Лечение
Само по себе обнаружение остеофита не имеет клинической ценности. Необходимо установить заболевание, которое привело к появлению остеофитов, иначе лечение будет неэффективным и может только усугубить ситуацию.
Если остеофиты не провоцируют болей и значительно не ограничивают движения в суставах, то лечение не требуется.
Современным и эффективным методом лечения остеофитов является Ударно- волновая терапия. Благодаря своим уникальным свойствам, ударная волна разрушает структуру остеофита и происходит постепенное рассасывание остеофита. Типичным примером является лечение пяточной шпоры. Курс лечения составляет 5 процедур, обычно 1 раз в неделю.
Источник