Режущая боль внизу живота и пояснице кровянистые выделения после п/а
Содержание статьи
Здравствуйте, на данный момент беспокоит режущие боли внизу живота и боль в пояснице, так же мажущие кровянистые выделения, сбой цикла. Стандартно цикл удлинён 36-40 дней, менструация идёт 5-6 дней. Началось с января, после полового активного акта пошли выделения крови, потом нормализовалось, и начал путаться цикл, то 22 дня, в след месяц тоже 22 дня но вместо нормального кровотечения, легкие выделения коричневого цвета дня 2-3, в этом цикле начал болеть живот и поясница на 29 д. ц (1.05.19) началась кровянистая мазня, по чуть чуть, шла 4 дня, до этого так же беспокоила молочница, было сильное жжение, творожные выделения и цистит, вставила свечку Кандид в6, после второй и начались в принципе такие выделения, но сейчас 13 дц а мазня не заканчивается и усиливается после полового акта, так же болит них живота и поясница, сдала анализ крови понижен гемоглобин и тромбоциты, связано ли как то это или нет не знаю, но переживаю по этому поводу. Так же от 23 января, цитограмма в заключении: соответствует воспалительному процессу слизистой! Может ли это все быть как то взаимосвязано?! Я так понимаю идёт какой-то воспалительный процесс. Тест на беременность отрицательный! И скажите как облегчить состояние, может быть есть противоспалительные свечи? и если да то какие? Заранее спасибо
На сервисе СпросиВрача доступна консультация гинеколога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Акушер, Гинеколог, Детский гинеколог
Здравствуйте
Первым делом нужно сделать узи малого таза
Сдать общий мазок и пцр на скрытые инфекции ( или Фемофлор)
Лечение подбирать по результатам
Елена, 16 мая 2019
Клиент
Юлия, спасибо за ваш ответ ! УЗИ делала каждый месяц в течении данного срока , 3 раза . Изменений , в яичниках и матки потологических нет , но м-эхо эндометрия во второй фазе цикла , точнее на 12 день мц составляет около 5 мм , при этом мажущие выделения присутствовали . У врача подозрение на эндометриоз , но меня не беспокоят сильные боли во время менструации и сгустков нет . В январе месяце сдавала анализ на флору — все в норме , а вот цитограмма соответствует воспалительные ному процессу слизистой! Как такое может быть ?! При этом меня в этих циклах беспокоили творожные выделения как при кандидозе , и при применении свечей тоже кровило . И пару раз на фоне этого обострялся цистит . Но моча в норме . В анализе крови понижен гемоглобин и тромбоциты . Не знаю связано это с кровотечением или нет . И ещё вопрос если это гормональный сбой то может ли он вызывать режущие боли внизу живота и боль в пояснице ?
Елена, 16 мая 2019
Клиент
Юлия, врач так же назначил дюфастон во втором фазу цикла , но не знаю принимать его или нет , не усугубит ли это ситуацию ?
Акушер, Гинеколог, Детский гинеколог
Гормональный сбой вызывает задержку месячных, образование кист, боли -нет
При эндометриозе не всегда бывают жалобы ( либо они появляются со временем)- в таком случае стоит обсудить с врачом начало приема кок
Мазок на флору берут как правило со стенок влагалища, цитология-это забор материала из цертикального канала
Воспаление вполне может быть в канале и не наблюдаться во влагалище
В таком случае хорошо бы сдать посев из цервикального канала, воспаление может дать боль как раз
Елена, 16 мая 2019
Клиент
Юлия, мазок брался из влагалища и цервикального канала , во влагалище : лейкоциты 0-1( при норме 0-15) , эпит плоский умер количество , слизь умер количество , гонококки и трихомонады отсутствуют , палочки ( гр+ Додейлера)умеренно . Цервикальный канал : лейкоциты 2-4, эпит плоский умеренно , слизь умеренно , гонококки и трихомонады отсутствуют , палочки значительно ( при норме умеренно или отсутствуют ) . А в цитологии воспалительный процесс ! Как так? Так же у меня на шейки матки две наботовы кисты . Может быть стоит пересдать анализ , но при выделениях он будет не достоверен я думаю ? Или анализы на иппп из цервикального канала ?
Акушер, Гинеколог, Детский гинеколог
Какой у Вас цикл обычно?
На 12 дц 5 мм м-эхо маловато
Елена, 16 мая 2019
Клиент
Юлия, цикл у меня не регулярный ! Но после последней беременности , более менее выровнился, 32-36 дней . С января месяца цикл прыгал , то 28 дней , два цикла по 22 дня было , потом один цикл вместо мегструации мазня , я даже не знаю можно это назвать менструацией или нет .
Акушер, Гинеколог, Детский гинеколог
Мазок С шейки матки берут
Цитология именно из канала
По-этому такое возможно
По общему мазку все в норме
Из канала можно сдать посев
Наботовы кисты-это не страшно, они сами пройдут
Елена, 16 мая 2019
Клиент
Юлия, спасибо большое за подробный ответ ! По мазкам теперь все понятно ! Объясните ещё пожалуйста чтобы исключить самое неприятное, цитологический мазок является ранней диагностикой онкологии ? Если бы что-то было серьезное он бы точно показал или все таки бывают случаи когда онкология есть а мазок без онкологических клеток? Очень переживаю , т. к в 2007 году была эрозия и дисплазия 2 степени , хотя эрозия была очень маленьких размеров и обнаружили только при кольпоскопия , прижгли азотом ! Потом узнала что при такой дисплазии азот малоэффективен. Может ли быть что внутри процесс идёт , а снаружи на шейке матки все спокойно при кольпоскопии ?заранее спасибо !
Акушер, Гинеколог, Детский гинеколог
Онкоцитология-это первый этап в обследовании!
Помимо него, раз в год нужно делать кольпоскопию и если врач видит подозрительные участки, то берет с них биопсию ( маленькие участки ткани), и только после гистологии выставляется окончательный диагноз и выбирается тактика лечения/наблюдения
Бывают случаи, когда цитология взята плохо, и естественно можно что-то пропустить, по-этому все должно быть комплексное!
Так же на картину кольпоскопии влияет воспаление, по-этому сначало нужно все пролечить
Азот используют, это уже на усмотрение врача, не самый эффективный метод, но возможен и он
Главное планово посещать гинеколога и проводить обследование
Оцените, насколько были полезны ответы врачей
Проголосовал 1 человек,
средняя оценка 5
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ — получите свою 03 онлайн консультацию от врача эксперта.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально — задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Всё о кровотечениях после менопаузы
Менопауза — это самая последняя менструация в жизни женщины. Эту точку на длинной дороге жизни врачи обычно определяют ретроспективно — 12 месяцев не было кровянистых выделений, значит, та самая менструация и была точкой менопаузы. Средний возраст достижения менопаузы в нашей стране — 52 года. У кого-то это происходит раньше, у кого-то позже.
Иногда вступление в этот сложный период сопровождается неприятными изменениями характера кровотечений. То скудно, то обильно; то часто, то редко. Не всегда легко понять, нормальны ли эти изменения. О том, как и почему это происходит, мы подробно рассказывали в статье «Нарушения цикла после 40 лет».
На пороге менопаузы стоит бить тревогу и обращаться к врачу за помощью, если:
- менструация превратилась в обильное кровотечение с крупными сгустками;
- менструация длится более 7-10 дней;
- менструации приходят с очень коротким интервалом — менее 21 дня;
- появились межменструальные кровянистые выделения.
Однако в постменопаузе любые кровянистые выделение — повод для срочного визита к специалисту. Даже незначительные кровомазания через год и более после последней менструации могут робко свидетельствовать о существующем неблагополучии.
Почему это происходит?
Вот список самых распространенных причин:
Полипы. Как правило, это доброкачественные образования, вырастающие в полости матки. Полип может довольно плотно прикрепляться к стенке матки или расти на самой поверхности эндометрия, держась буквально «на соплях». Иногда у полипа настолько длинная ножка, что позволяет ему «выглядывать» из шейки матки. В таких случаях гинеколог видит полип при обычном осмотре на кресле. Хотя, справедливости ради, гораздо чаще мы видим невооруженным глазом полипы, которые растут из шейки, а не из полости матки.
Атрофия эндометрия. В глубокой постменопаузе из-за крайне низкого уровня женских половых гормонов эндометрий может стать совсем тонким и хрупким. Это совсем не опасно, кровянистые выделения обычно скудные и не представляют угрозы.
Гиперплазия эндометрия. Эндометрий стал слишком толстым. Мы подробно рассказывали об этом заболевании, но в постменопаузе это всегда особенно тревожная история. Особенно если сначала началось кровотечение, а потом мы увидели при проведении УЗИ гиперплазию.
Синехии полости матки. Синехии — это сращения. Из-за выраженной атрофии эндометрия матка «слиплась». В постменопаузе — вариант нормы, но врачи часто очень беспокоятся и суетятся, опасаясь пропустить серьезную проблему. В случае синехий кровянистые выделения обычно невелики, а УЗ-картина может выглядеть страшно и напоминать сильнейшую гиперплазию.
Рак эндометрия. К сожалению, это самая частая причина кровотечений в постменопаузе. Хорошая новость в том, что рак эндометрия сообщает о себе очень рано, когда есть прекрасные возможности для радикального лечения. Если не сидеть в обнимку с боровой маткой и красной щеткой пару лет, прогноз вполне позитивный.
Рак шейки матки. Если мы поставили диагноз «рак шейки матки» только тогда, когда женщина обратилась с кровотечениями в постменопаузе, это очень-очень поздно. Зато если сдавать цитологические мазки с шейки матки (с 21 года) и делать тест на ВПЧ (с 25-30 лет) хотя бы каждые 3-5 лет, мы никогда не пропустим это заболевание. Рак шейки матки около 10 лет «сидит» на предстадиях, когда помочь очень легко. Запущенный рак, который уже проявляет себя кровотечениями из распадающейся шейки, практически неизлечим.
Ставим диагноз правильно
Каждая пациентка с кровотечением в постменопаузе прямым ходом отправляется к гинекологу. После беседы с уточнением деталей, изучением лекарственного анамнеза (привет самолечению БАДами и фитоэстрогенами) доктор проводит осмотр на кресле. Обычно это позволяет понять, откуда течет кровь: травма во влагалище, проблема с шейкой или все-таки кровь вытекает через шейку из полости матки.
Биопсия эндометрия — специальный инструмент, толщиной со стержень для шариковой ручки, вводится в полость матки для получения кусочков эндометрия. Простая и практически безболезненная процедура, не требующая ни госпитализации, ни обезболивания, ни серьезной подготовки.
Трансвагинальное УЗИ — самый простой и быстрый способ сориентироваться в ситуации.
Жидкостная соногистерография — введение небольшого количества жидкости в полость матки с последующим проведением УЗИ помогает разобраться в сомнительных ситуациях «полип или не полип?».
Гистероскопия — метод, позволяющий заглянуть в полость матки. Офисные гистероскопы — тонкие и гибкие — позволяют уточнить ситуацию амбулаторно и даже взять небольшие фрагменты тканей для биопсии под контролем зрения. Это высокоинформативный способ диагностики, особенно при сомнительных результатах ультразвукового исследования. Для удаления полипов или других, более серьезных лечебных вмешательств понадобится гистерорезектоскоп — аппарат покрупнее, который вводят в полость матки после расширения шейки под наркозом.
Выскабливание полости матки — способ остановить кровотечение и получить материал для гистологического исследования. Проводится в гинекологическом стационаре под наркозом. Альтернативой может служить мануальная вакуум-аспирация содержимого полости матки, которую выполняют амбулаторно. Выбор метода зависит от оснащенности клиники, тяжести состояния пациентки, сопутствующей патологии.
Как лечиться будем?
Выбор метода лечения зависит от того, какой поставлен диагноз. Полипы в постменопаузе удаляются с обязательным гистологическим исследованием. Атрофические процессы в эндометрии можно лечить лекарственными препаратами. Простая гиперплазия тоже требует медикаментозного лечения, но с учетом высоких рисков у постменопаузальных женщин — под контролем регулярных биопсий эндометрия.
Рак эндометрия обычно лечат хирургически — полностью удаляют матку (вместе с шейкой!), маточные трубы, яичники и близлежащие лимфатические узлы. Дальнейшая тактика зависит от того, насколько все запущено. Если заболевание распознали на ранней стадии, никакое лечение больше не требуется. В других случаях проводят лучевую терапию, гормонотерапию или химиотерапию.
Любые кровянистые выделения в постменопаузе — повод для обращения к врачу и проведения лечебно-диагностических процедур. Не надо ждать, что «само пройдет». Даже если кровотечение рано или поздно пройдет, нераспознанное заболевание за это время может зайти слишком далеко.
Оксана Богдашевская
Фото depositphotos.com
Источник
Боль в области поясницы
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины — от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название — прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли — это заболевания почек;
- 4% — заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
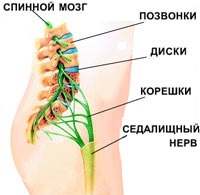
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula — «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название — ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия — боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска — выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит — это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
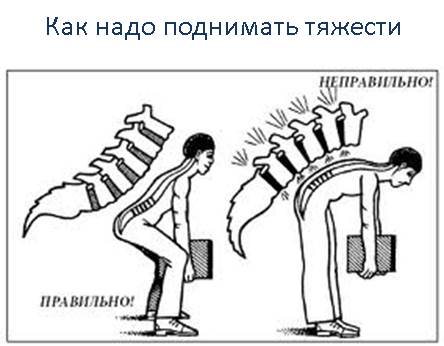
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной — патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире — мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот — бесцветной, содержать слизь или кровь);
- повышением артериального давления.
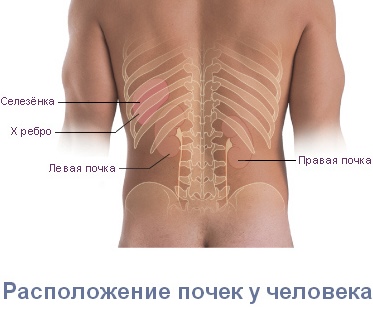
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице — это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
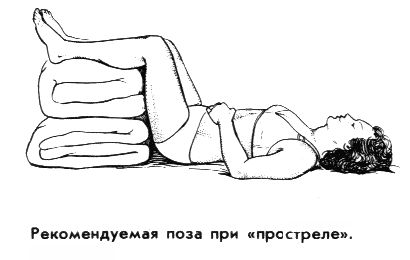
Предложенная поза — не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом — ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога — для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога — в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога — при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи — чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник