Синдром грушевидной мышцы
Содержание статьи
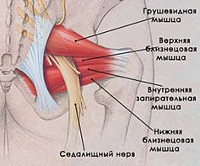
Синдром грушевидной мышцы — это симптомокомплекс, возникающий при компрессии седалищного нерва в подгрушевидном отверстии. Клинически характеризуется болями ягодично-крестцовой локализации и по ходу поражённого нерва, расстройством чувствительности, периферическим парезом стопы. В диагностике основная роль принадлежит специфическим клиническим симптомам, новокаиновой пробе, дополнительно проводятся рентгенологические, ультразвуковые, томографические исследования. Лечение включает фармакотерапию, физиотерапию, остеопатические и мануальные методики, кинезиотерапию. При малой эффективности консервативных методов показано хирургическое лечение.
Общие сведения
Предположение об участии грушевидной мышцы в возникновении невропатии седалищного нерва было выдвинуто давно. В 1937 году немецкий врач Фрейберг подробно изучил данный синдром и предложил его хирургическое лечение — пересечение мышечных волокон. По механизму своего развития синдром грушевидной мышцы (СГМ) относится к туннельным компрессионно-ишемическим невропатиям. Точные данные по распространённости заболевания в литературе не приведены. Синдром возникает у 50% пациентов с дискогенным поясничным радикулитом. 80% случаев СГМ является вторичным, не связан с непосредственным поражением грушевидной мышцы, а обусловлен её рефлекторным тоническим сокращением вследствие иных патологических процессов.
Синдром грушевидной мышцы
Причины СГМ
В основе заболевания лежат патологические изменения грушевидной мышцы: спазм, повреждение, воспаление, фиброзирование, увеличение объёма. Иногда встречается ятрогенная этиология, связанная с внутримышечными инъекциями в ягодичную область, в ряде случаев приводящими к образованию инфильтрата, крайне редко — внутримышечного абсцесса. Основными этиофакторами СГМ выступают:
- Вертеброгенная патология. Поясничный остеохондроз, спондилоартроз, межпозвоночная грыжа поясничного отдела, опухоли позвоночника, экстрамедуллярные спинальные опухоли протекают с раздражением спинальных корешков и волокон крестцового сплетения, иннервирующих грушевидную мышцу. Результатом становится её рефлекторный спазм.
- Травматические повреждения. Возможно непосредственное травмирование (надрыв) мышечных волокон, их перерастяжение вследствие смещения тазовых костей при ушибах и переломах таза. В последующем развивается фиброз, мышца укорачивается и утолщается. СГМ может быть обусловлен формированием посттравматической гематомы данной области.
- Мышечная перегрузка. Наблюдается при длительном вынужденном положении тазово-подвздошного сегмента в связи с трудовой деятельностью, некорректной фиксацией при лечении переломов. Повышенная нагрузка на грушевидную мышцу возникает, если пациент старается принять анталгическую позу при корешковом синдроме. Перегрузка возможна при чрезмерных тренировках в беговых видах спорта, тяжёлой атлетике.
- Воспалительные процессы. Миозит, поражающий грушевидную мышцу, — достаточно редкое явление. Чаще синдром обусловлен рефлекторным спазмированием, возникающим на фоне сакроилеита, воспалительных заболеваний органов малого таза (цистита, простатита, аденомы простаты, аднексита, эндометриоза, миомы матки).
- Асимметрия таза. Формируется при сколиозе, укорочении нижней конечности, неправильно сросшемся переломе тазовых костей, патологии тазобедренного сустава. В результате грушевидная мышца подвергается повышенной нагрузке и перерастяжению.
- Онкопатология. Опухолевые процессы проксимального отдела бедренной кости, крестцовой области обуславливают изменения взаиморасположения анатомических структур, в результате которых страдает грушевидная мышца. Неоплазии тазовой локализации выступают причиной рефлекторного мышечного спазма.
- Ампутация бедра. СГМ у пациента с ампутированным бедром был описан в 1944 году. Идущая от культи афферентная импульсация рефлекторно вводит грушевидную мышцу в перманентное спастическое состояние, обуславливающее наличие фантомных болей.
Патогенез
Грушевидная мышца крепится широким концом к крестцу, узким — к большому вертелу бедренной кости. Она обеспечивает отведение и наружную ротацию бедра. Проходя через большое седалищное отверстие, грушевидная мышца формирует щелевидное подгрушевидное отверстие, ограниченное снизу крестцово-бугристой связкой. Через него из малого таза выходят седалищный, нижний ягодичный, половой и задний кожный нервы, а также проходят нижние ягодичные артерии и вены. В 10% случаев седалищный нерв идёт сквозь толщу мышечных волокон.
Обусловленное различными этиофакторами стойкое тоническое сокращение сопровождается утолщением грушевидной мышцы, что приводит к значительному уменьшению размеров подгрушевидного отверстия. Результатом является сдавление проходящих в отверстии нервов и сосудов. В первую очередь страдает наиболее крупный седалищный нерв. Компрессия сосудов обуславливает ухудшение кровоснабжения нервного ствола, что выступает дополнительной патогенетической составляющей ишиалгии.
Классификация
Синдром грушевидной мышцы не отличается клиническим многообразием или наличием различных вариантов течения. Применяемая в практической неврологии классификация основана на этиологическом принципе, понимание которого играет ведущую роль в планировании лечения. Соответственно этиологии синдром подразделяют на 2 основные формы:
- Первичный. Обусловлен непосредственным поражением самой мышцы. К первичным формам относят СГМ на фоне миозита, физического перенапряжения, травм.
- Вторичный. Возникает как результат длительной патологической импульсации из области поясничного или крестцового отдела позвоночника, малого таза, крестцово-подвздошного сочленения. Формируется при заболеваниях, опухолях позвоночника, тазовых органов, тазобедренного сустава.
Симптомы СГМ
У 70% пациентов заболевание манифестирует болью в ягодично-крестцовой зоне. Болевые ощущения имеют постоянный, тянущий, ноющий характер, возможны тягостные мозжащие боли. Болевой синдром усиливается при ходьбе, приведении бедра, приседании, попытке положить одну ногу сверху другой. Небольшое разведение ног в горизонтальном положении или сидя уменьшает боль. В последующем присоединяется ишиалгия — боль по ходу седалищного нерва. На фоне постоянной мозжащей боли по задней поверхности бедра возникают прострелы — интенсивные болевые импульсы, идущие от ягодицы до стопы. В зоне локализации боли наблюдается гипестезия (понижение болевой чувствительности) и парестезии (жжение, покалывание, ощущение ползания мурашек).
Характерно снижение силы мышц голени и стопы. В тяжёлых случаях, при тотальном сдавлении волокон седалищного нерва, выраженный парез приводит к появлению «болтающейся» стопы. Сосудистая компрессия обуславливает синдром перемежающейся хромоты — появление при ходьбе боли в икроножной мышце, вынуждающей больного сделать остановку. Симптомами сосудистых нарушений выступают также бледная окраска кожи стопы, понижение местной температуры и онемение пальцев.
Осложнения
Постоянный изматывающий болевой синдром ограничивает трудоспособность больного, провоцирует нарушение сна, повышенную утомляемость, эмоциональную лабильность. Периферический парез стопы и голени протекает с мышечной атрофией. Длительное течение заболевания приводит к необратимым атрофическим изменениям в мышцах с формированием стойкого пареза, приводящего к инвалидности пациента. В некоторых случаях отмечается вторичный спазм мускулатуры тазового дна, сопровождающийся затруднением, дискомфортом при мочеиспускании и дефекации, у женщин — диспареунией.
Диагностика
Трудности клинической диагностики обусловлены сходством симптоматики с седалищной нейропатией, глубоким залеганием грушевидной мышцы. В повседневной врачебной практике основная диагностическая роль принадлежит клиническим тестам. Базовыми составляющими в постановке диагноза являются:
- Осмотр невролога. Определяет болезненность пальпации верхнемедиальной поверхности большого вертела и крестцово-подвздошного соединения. Боль провоцируется целым рядом тестов: активной внутренней ротацией согнутого бедра (симптом Фрайберга), попыткой поднимания колена в положении лёжа на здоровом боку (симптом Битти), пассивным поворотом бедра внутрь (синдром Бонне-Бобровниковой), наклоном туловища вперед с прямыми ногами (симптом Миркина).
- Проба с новокаином. Инъекцию новокаина производят в толщу грушевидной мышцы. Выраженное уменьшение боли в течение 2-3 минут после инъекции подтверждает диагноз.
- Инструментальные обследования. Оценка состояния мышц нижней конечности и проводимости седалищного нерва осуществляется при помощи электронейрографии. По показаниям для выявления тазовой асимметрии, онкопатологии, травматических повреждений проводится рентгенография костей таза, КТ и МРТ позвоночника, УЗИ органов малого таза.
В ходе диагностики может потребоваться консультация вертебролога, онколога, уролога, гинеколога. Дифференциальная диагностика СГМ проводится с корешковым синдромом при межпозвоночной грыже поясничного отдела, пояснично-крестцовым плекситом, дисметаболическим, токсическим поражением седалищного нерва. Перемежающаяся хромота требует дифдиагностики от сосудистых заболеваний: облитерирующего атеросклероза, облитерирующего эндартериита нижних конечностей.
Лечение СГМ
У большинства больных результативна консервативная терапия, представляющая собой комбинацию фармакотерапии и немедикаментозных способов лечения. При наличии причинных факторов (опухоли, асимметрии таза, воспалительных заболеваний) необходимо их устранение. Хирургическая операция по рассечению грушевидной мышцы и невролизу участка седалищного нерва проводится при неэффективности консервативных методик в случаях, когда синдром протекает с грубым парезом стопы. Основными составляющими консервативной терапии являются:
- Купирование болевого синдрома. Из медикаментозных препаратов используются анальгетики, нестероидные противовоспалительные. Наиболее эффективно введение местных анальгетиков и глюкокортикостероидов в виде лечебных блокад. Противовоспалительным действием обладают некоторые физиопроцедуры: УВЧ-терапия, ультрафонофорез гидрокортизона, магнитотерапия. Обезболивающий эффект оказывают сеансы иглоукалывания, компрессы с димексидом.
- Снятие мышечного спазма. Медикаментозно достигается при помощи назначения миорелаксантов. Хороший результат даёт применение расслабляющего массажа ягодично-крестцовой области, постизометрической релаксации, миофасциального рилизинга.
- Кинезиотерапия. Направлена на восстановление нормального двигательного паттерна. Правильное последовательное включение различных мышечных групп в движение обеспечивает адекватную нагрузку на поражённую область, способствует её скорейшему восстановлению и предупреждает возникновение рецидивов.
Прогноз и профилактика
В большинстве случаев при условии комплексной терапии синдром имеет благоприятный прогноз. Эффективность хирургического лечения достигает 85%, однако после него возможны рецидивы. Без корректного лечения на протяжении года развивается стойкий парез стопы. Первичная профилактика СГМ заключается в предупреждении мышечных перегрузок, травматических повреждений, остеохондроза позвоночника. Важное значение имеет своевременное выявление и лечение вертеброгенных заболеваний, патологии полости малого таза. Вторичная профилактика направлена на предотвращение рецидивов, осуществляется путём кинезиотерапии, регулярных занятий ЛФК, исключения чрезмерных физических нагрузок.
Источник
( ) . . : ,
5. Ишиас или люмбоишиалгический синдром как компрессионная невропатия седалищного нерва — воспаление седалищного нерва, которое проявляется сильными болями в ягодице и во всей задней части ноги и, как правило, протекает с одновременной болью в пояснице (с люмбалгией). Радикулит поясничного отдела позвоночника в 65% случаев протекает с компрессией и воспалением седалищного нерва (с ишиасом).
ИШИАС или ишалгия — это осложнение пояснично-крестцового радикулита в виде воспаления и отека седалищного нерва (nervus ishiadicus) длиной в десять сантиметров или по всей его длине, от позвоночника до пальцев ноги. Возникает только при наличии заболевания типа «радикулита поясничного отдела». Чаще всего наблюдается у лиц, занимающихся тяжелым физическим трудом. Длительность заболевания колеблется от нескольких месяцев до 15 лет. Синдром может проявляться в мышечно-тонической, нейродистрофической и нейрососудистой формах. Кстати, остеохондроз никогда не дает симптомов воспаления седалищного нерва (ишиаса). Ишиас — это туннельная компрессия корешков нерва, следовательно, по определению ишиас является чисто радикулитной патологией. Диагностируется ишиас следующими методами:
Симптом болезненности при глубокой пальпации седалищного нерва, на бедре и на голени, особенно сильная боль в месте выхода нерва из малого таза на бедро (в области центра ягодицы). Седалищный нерв располагается по задней поверхности ноги. Нерв начинается от спинного мозга, и сразу пронизывает 4 мышечных фасции, где может быть компрессирован. При компрессии седалищного нерва в паравертебральных мышцах он воспаляется на протяжении около 30 сантиметров по направлению вниз. Это самый частый механизм образования ишиаса. Тогда очень болезненная точка при ишиасе возникнет под ягодицей, в месте выхода нерва из таза на бедро. Часто воспаление распространяется на всю длину нерва, на 80 — 90 сантиметров от ягодицы вниз к стопе. Тогда при глубокой пальпации нерв может быть болезненен на протяжении всей его длины, от ягодицы до стопы. Больной ложится на твердую кушетку на живот. Врач надавливает место выхода седалищного нерва большими пальцами руки и дальше вниз по ходу нерва. При наличии воспаления нерва у пациента возникнут сильные болезненные ощущения.
Симптом Ласега — боль при натяжении нерва — один из самых постоянных признаков радикулитов и ишиаса. Он встречается почти во всех случаях седалищной невралгии. Исследуют симптом Ласега таким образом. Больной лежит на спине с разогнутыми ногами. Врач сгибает больную ногу в тазобедренном суставе, поднимая ее вверх. В коленном суставе нога также должна быть предельно согнута. Это не вызывает боли, ибо при таком положении ноги больной нерв расслаблен. Затем врач, оставляя ногу согнутой в тазобедренном суставе, начинает разгибать ее в коленном, вызывая этим натяжение n. ischiadicus, что проявляется интенсивной болью.
Перекрестный симптом Ласега (иначе называемый симптом Бехтерева): сгибание в тазобедренном и одновременное разгибание в коленном суставе здоровой ноги вызывают острые боли в пояснице и больной ноге.
Симптом Дежерина: усиление болей в пояснице и по ходу седалищного нерва при чиханье и кашле.
Симптом Hepи: резкое пригибание головы к груди больного, лежащего на спине с выпрямленными ногами, вызывает острые боли в пояснице и по ходу седалищного нерва.
Симптом Сикара: болезненность в подколенной ямке при подошвенном сгибании стопы.
Симптом Минора: больному предлагают подняться с пола из положения, лежа на спине. Для этого больной ишиасом упирается руками позади спины, затем сгибает больную ногу в колене, и наконец, балансируя рукой больной стороны, при помощи другой руки и разгибая здоровую ногу, медленно поднимается.
Симптом Эрбена: понижение кожной температуры на больной ноге связано с поражением вегетативных волокон седалищного нерва. Температурная разница может быть установлена при прикасании тыльной поверхностью руки врача до симметричных участков обеих ног больного.
Симптом Бехтерева: боль при форсированном прижатии колена к постели у больного, лежащего на спине с разогнутыми ногами (при этом натягивается седалищный нерв).
Основной клинической чертой люмбоишиалгического синдрома бывает болезненность при натяжении отдельных мышечных групп (ягодичных, икроножных и др.) и выпадение функции спинномозговых корешков (парезы, снижение тактильной чувствительности). Главными же отличительными симптомами являются:
- выраженные боли в пояснице в начале болезни, которые продолжаются несколько лет;
- наличие изолированного поражения крупного сустава на одной ноге, а не множества суставов на верхних и нижних конечностях, как это бывает при инфекционных и обменных поражениях;
- к особенностям течения нейродистрофической формы люмбоишиалгического синдрома можно отнести то, что боли и изменения в суставах возникают на фоне поясничных болей или сразу же после них;
- односторонность поражения выражена на стороне люмбалгии;
- дистрофическим изменениям чаще подвергаются крупные суставы в следующем порядке: коленные, голеностопные, тазобедренные;
- имеется четкая связь между обострением боли в суставах и в пояснице;
- нейродистрофические проявления трудно поддаются фармакологическим методам лечения.
Рисунок 20. Место выхода седалищного нерва из таза на заднюю часть бедра.
При ишиасе обязательно возникает синдром болей в ягодичных мышцах, который характеризуется упорными болями в пояснично-крестцовой области, в зоне ягодиц и по задней поверхности больной ноги. Диагностировать ишиас можно методом нажатия на место выхода нерва на бедро из таза (точки ишиаса). Смотрите рисунок 20. Усиливаются боли чаще всего при длительном сидении и переохлаждении. Пальпаторно выявляется значительное мышечное напряжение. Пальцевое давление на ягодицу сопровождается иррадиацией боли по ходу седалищного нерва, жгучей болью и парестезией в голени и стопе (по наружной стороне). У большинства больных заболеванию предшествуют длительное переохлаждение, вынужденное положение (переутомление ног). В анамнезе у них отмечаются ранние признаки атеросклероза, перенесенная в прошлом патология вен нижних конечностей (флебиты, тромбофлебиты и др.). У всех больных выражены вегетативные нарушения в виде изменения окраски кожных покровов, ногтей или сухости кожи, гиперкератоз стоп, отечность в области голени и голеностопного сустава, гипалгезия или гиперпатия в дистальных отделах конечностей.
При вазодилататорной люмбоишиалгии наблюдаются множественные симптомы нарушения трофики: побледнение кожи голени, стопы, мраморность кожи, цианоз, гипергидроз, изменения в окраске кожи и ногтей ног, боли при изменении положения тела. При течении ишиаса на протяжении более 5 лет кожа голени становится коричневой. Все больные жалуются на ощущение жара и распирания в нижних конечностях, часто отмечается симптом «мокрой тряпки» — уменьшение боли и парестезии при охлаждении стоп водой. У таких больных нередко первоначально определяли ангиотрофоневроз или вегетативные полинейропатии. Особенностью течения этих форм заболевания является отсутствие четких ремиссий. У большинства больных указанные выше симптомы и жалобы сохраняются на протяжении длительного времени, лечебные мероприятия при этом малоэффективны. Ухудшение в состоянии отмечается в жаркий период времени и в помещениях с повышенной температурой.
При вазоспастической форме люмбоишиалгии больные жалуются на зябкость, онемение и похолодание в нижних конечностях, боли, ощущение тяжести. Все проявления усиливаются на холоде и при физическом напряжении. Объективно наблюдается синюшность или мраморность кожи конечностей, снижение кожной температуры в их дистальных отделах, четкая температурная асимметрия в различных точках больной ноги. Глубокие рефлексы у большинства таких больных оживляются.
Смешанный тип люмбоишиалгии характеризуется сочетанием признаков обоих вышеописанных симптомокомплексов: объединяет симптомы нарушения трофики и последствий снижения кровообращения. Клиническими особенностями являются длительные поясничные боли, побледнение пальцев, снижение пульсации артерий на тыльной стороне одной стопы. Дифференциально диагностическим критерием для эндартериита в отличие от спондилогенного псевдоэндоартериита является отсутствие предшествующих болей в пояснице. Главная особенность псевдоэндоартериита нейрососудистого генеза — возникновение его на фоне поясничных болей (обязательное их сочетание во времени) и односторонность процесса.
Лечение: массаж места компрессии, отдаленных спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
6. Осложнение пояснично-крестцового радикулита в виде «синдрома грушевидной мышцы» относится к достаточно частой патологии. Неврит седалищного нерва и его ветвей возникает при компрессии ветвей, выходящих из межпозвоночных пространств L.4, L.5, S.1, S.2, S.3. Полный перерыв проводимости по седалищному нерву при чрезмерно сильной компрессии вызывает паралич стопы и пальцев, утрату ахиллова и подошвенного рефлекса, резкое ослабление сгибания ноги в коленном суставе, анестезию кожи в области, иннервируемой пораженным нервом, и значительные вегетативные нарушения. Изолированное поражение седалищного нерва является уделом травм и редко встречающихся опухолей его. Особый вариант травматического повреждения седалищного нерва — «инъекционный» неврит, особенно часто возникающий при внутримышечных инъекциях реопирина (пиробутола). Седалищный нерв может быть компрессирован у выхода из таза за счет контрактуры грушевидной мышцы. Полагают, что указанная контрактура чаще всего является следствием ирритации пояснично-крестцовых корешков на почве дископатий (Я. Ю. Попелянский, 1969). Повреждение нерва наблюдается также при опухолях, локализующихся в тазу и при переломах костей таза. Много чаще, чем общий паралич седалищного нерва, наблюдаются изолированные поражения его ветвей — малоберцового и большеберцового нервов.
Сначала возникает радикулит и компрессия поясничного сплетения. У больных при синдроме грушевидной мышцы всегда выявляются симптомы ишиаса, которые возникают от сдавливания седалищного нерва: возникают парестезии и резкие боли в ноге, особенно при нагрузке. У большинства больных выявляются акроцианоз, гипергидроз. В 70% случаях компрессия нервного сплетение диска L.4 — L.5 или L.5 — S. 1, 2 приводят к спазму грушевидной мышцы. От этого спазмируется грушевидная мышца, которая покрыта ягодичной мышцей. Грушевидная мышца компрессирует седалищный нерв в месте его выхода на бедро. Синдром грушевидной мышцы — это разновидность воспаления седалищного нерва — ишиас. Проявляется ишиас от спазма грушевидной мышцы болями в поясничном отделе позвоночника и по задней поверхности ноги, основная же болезненность отмечается в зоне крестцово-подвздошного сочленения, большого вертела. При радикулите нервов L.5 — S.1,2,3 возникает патологическое усиление проводимости биоимпульса к грушевидной мышце. По причине сильного сокращения грушевидной мышцы возникает сжатие седалищного нерва в отверстии подгрушевидного отверстия, через который нерв из полости малого таза переходит на заднюю поверхность бедра. Нерв ущемляется между крестцово-остистой связкой и спастически сокращенной грушевидной мышцей. Возникает воспаление седалищного нерва (ишиас) в области таза, что фактически относится к разновидности туннельной невропатии.
Клиническое проявление «симптома грушевидной мышцы» выражается сильной болью в ягодице, при этом боль многократно усиливается при надавливании в область подгрушевидного отверстия. Боль усиливается при ротации ноги (в месте выхода седалищного нерва из таза на заднюю поверхность ноги). Синдром грушевидной мышцы проявляется сильной болью в ягодице при ходьбе. Эта патология хорошо лечится изометрической миорелаксацией мышечной. Расслабления грушевидной мышцы можно добиться и при воздействии на нее длинной иглой (10 — 15 сантиметров длины), которую вводят в ягодицу точно в болевую точку, которая, как правило, совпадает с точкой VB.30. Процедуру надо проводить с пониманием того, что есть опасность проникновения длинной иглы в малый таз. После введения иглы в точку наивысшей боли в ягодице при надавливании (в грушевидную мышцу), ее сильно седатируют на протяжении 30 минут (вращают и прогревают). Грушевидная мышца от запредельной боли релаксируется, и происходит излечение. Если эти мероприятия не помогают, то делается инъекция дипроспана непосредственно в место выхода грушевидной мышцы на бедро.
Лечение: массаж места компрессии, отдаленных спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
7. Ложный артроз тазобедренного сустава (или крестцово-подвздошный периартроз, периартрит) как осложнение поясничного радикулита. При поясничном радикулите часто возникает ложное ощущение заболевания тазобедренного сустава. Артроз характеризуется ограничением и болезненностью движения в тазобедренном суставе. Пациенты жалуются на повышенную утомляемость в ногах, невозможность бегать, подниматься по ступенькам, боли при разведении ног в разные стороны. Резкая болезненность возникает при пальпации под пупартовой связкой и при поколачивании по большому вертелу. Причина состоит в сдавлении в фасциях паравертебральных мышц ветки нерва, которая исходит от спинного мозга на уровне Th.4 — Th.5 и иннервирует тазобедренный сустав. При компрессии этого нерва резко ухудшается питательный процесс мягких тканей сустава, возникают в тазу боли при ходьбе и в лежачем положении на боку. Рентгеновские исследования и компьютерная томография никаких патологических изменений в тазобедренных суставах не выявляют.
Лечение. Полное излечение и прекращение болей в тазобедренных суставах наступает после излечения радикулита поясничного отдела позвоночника.
8. Ложный артрит (артроз) коленного сустава, ложный гонит — наиболее часто встречаемый синдром. При поясничном радикулите часто возникает ложное ощущение заболевания коленного сустава. Синдром возникает при радикулите L.3 — L.4, когда происходит защемление бедренного нерва в области паховой связки или ниже, который иннервирует мышцы передней поверхности бедра и коленный сустав. Пациенты жалуются на боли вначале в поясничном отделе позвоночника типа легкого люмбаго (иногда в течение 2 — 3 месяцев), после чего боль смещается в коленный сустав. Это сопровождается ощущением стягивания в области прилегающей группы мышц. Нередко самым болезненным становится внутренний мыщелок. У всех больных проявляются глубинные и часто ночные боли. Главным отличием от первичного гонита (от инфекционного воспаления коленного сустава) является отсутствие при «радикулитном гоните» болезненности при пальпации самого коленного сустава, при пассивном его сгибании в переднем, заднем и боковых направлениях, так как патологический процесс расположен не в самом суставе, а около позвоночника.
Лечение. Полное излечение и прекращение болей в коленных суставах наступает после излечения радикулита поясничного отдела позвоночника. Если компрессия нерва произошла в фасции передней группы мышц бедра, то методом пальпации выявляется место сдавливания нерва, и точно в это место вводится один миллилитр (1 см 3) раствора кортикостероида (дипроспана, кеналога и так далее).
Молостов Валерий Дмитриевич
ведущий иглотерапевт Белоруссии,
невропатолог, мануальный терапевт,
кандидат медицинских наук,
: [ protected]
Смотрите также:
У нас также читают:
Источник